Воспаление лимфоузлов в паху у женщин: симптомы
Воспаление лимфоузлов в паху у женщин: симптомы
Лимфатические узлы играют важную роль естественного барьера на пути распространения любой инфекции.
Именно в них возникает воспаление, если возбудитель попадает в кровь или лимфу.
Это приводит к ограничению инфекции, но сами лимфоузлы увеличиваются в размерах.
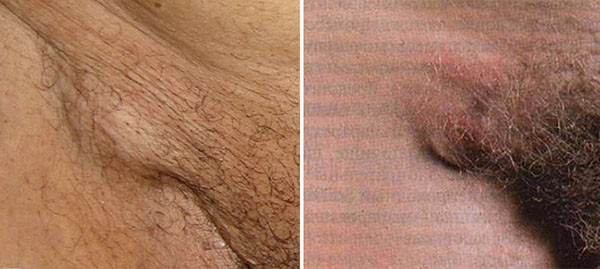
При возникновении заболеваний мочеполовой сферы первыми в ответ на попадание микроба часто реагируют защитные механизмы паховой области.
Воспалительный процесс носит название лимфаденита, а симптомы зачастую серьёзно осложняют жизнь больной.
Воспаление лимфоузлов в паху у женщин: причины
Воспаляться лимфатические узлы могут по нескольким причинам.
Чаще всего, это инфицирование патогенными микроорганизмами.
Можно выделить ряд факторов, провоцирующих воспаление лимфоидной ткани.
К ним относятся:
- 1. Онкологические новообразования
- 2. Вирусные заболевания
- 3. Воспаления кокковой этиологии
- 4. Кандидоз
- 5. Венерические заболевания
Именно воспаление лимфоузлов по причине заражения инфекцией, способствует постепенному их увеличению.
Одной из причин болезненности и большого размера лимфоузла, может быть травма.
В результате травмирования, лимфоузел в паху воспаляется достаточно быстро.
Травма может вызвать не только повреждение самого узла, но и затруднение оттока лимфатической жидкости.
Воспаление лимфоузлов: когда возникает проблема
Признаки воспаления лимфоузлов в паху у женщин возникают при различных воспалительных процессах в малом тазу.
А также при заражении инфекциями, передающимися половым путем.
Наиболее типичные причины реакции лимфатической ткани можно представить так:
- гнойные заболевания области придатков и матки – тубоовариальные образования, аднексит, пельвиоперитонит, эндометрит
- воспаления области наружных половых органов – вульвит, бартолинит
- инфекции кожных покровов паховой зоны – фурункулы, карбункулы, остиофолликулиты
- половые инфекции – сифилис, хламидиоз, гонорея, герпес
- воспаления органов других систем – рожа, тромбофлебиты
- онкологические заболевания и метастазы
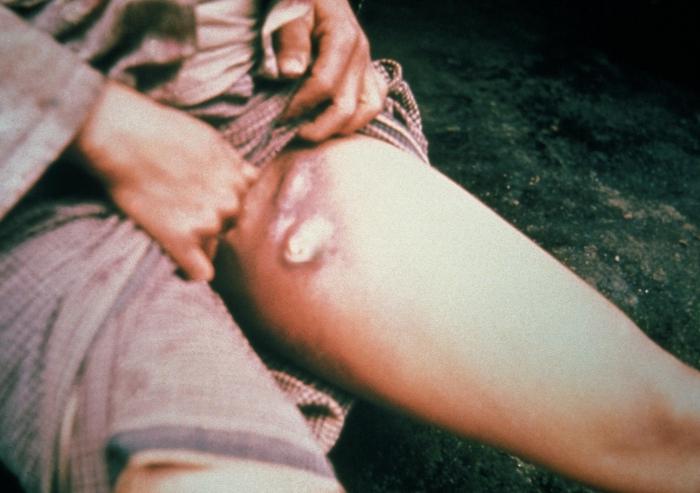
Иногда может быть несколько причин, которые вызывают воспалительный процесс в лимфоузлах.
Воспаление лимфоузлов в паху у женщин: симптомы
Воспалившиеся лимфоузлы имеют вид уплотнения, небольших размеров.
Пах может быть лишь одним из мест локализации узлов.
При выявлении такой симптоматики, важно посмотреть и на другие группы лимфоузлов: подмышечные и поднижнечелюстные.
Помните! Если наблюдается увеличение нескольких групп узлов, это может быть признаком системного заболевания.
Лимфоузлы могут увеличиваться с обеих сторон, а иногда только слева или справа.
Это имеет важное диагностическое значение, при выявлении первоначальной причины.
Признаки воспаления лимфоузлов у женщин выделяют следующие:
- 1. Покраснение в зоне воспаления
- 2. Увеличение и уплотнение узла
- 3. Болезненные ощущения при ощупывании
- 4. Высокая температура тела на месте воспаления
- 5. Слабость
- 6. Боль в голове и мышцах
- 7. Озноб
Увеличение лимфоузлов в результате появления злокачественного новообразования позволяет им долгое время не вызывать боли и дискомфорта.
При этом они будут слегка увеличенными.
Внимание! Если вы обнаружили у себя увеличение лимфоузлов в паху, следует как можно скорее пройти обследование у специалиста.

О симптомах воспаления лимфоузлов
в паху у женщин
рассказывает подполковник
медицинской службы, врач
Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
| Наименование | Срок | Цена |
|---|---|---|
| Прием венеролога | 900.00 руб. | |
| Микрореакция на сифилис качественно (RPR) | 1 д. | 500.00 руб. |
| ВИЧ (антитела и антигены) | 1 д. | 450.00 руб. |
Воспаление лимфоузлов в паху у женщин: клинические проявления
Симптомы воспаления лимфоузлов в паху у женщин могут быть различными из-за многообразия вероятных причин заболевания.

Однако во всех ситуациях существуют типичные признаки лимфаденита.
К ним относят:
- увеличение лимфоузлов
- асимметрия паховой области
- локализация воспаления на стороне поражения основным заболеванием
- дискомфорт в паху, иногда с болевыми ощущениями
Если воспаление вызвано бактериальной флорой, то на стороне поражения женщины отмечают сильные болевые ощущения.
Кожа может быть гиперемирована и горячая на ощупь.
Зачастую возникает и общая реакция организма в виде повышения температуры.
При половых инфекциях лимфоузлы обычно не спаяны с окружающей тканью.
Увеличение небольшое, а боли практически нет.
При сифилисе даже при массивной реакции лимфатической ткани болевой реакции практически не отмечается.
Онкологические заболевания вызывают массивные лимфадениты, которые резко спаяны с окружающей тканью.
Но болевые ощущения бывают не всегда.
Такое воспаление нужно всегда отличить от инфекционного, так как от этого зависит прогноз лечения заболевания у женщины.
Практический опыт позволяет врачам КВД безошибочно определить причины воспалительных изменений в лимфоузлах.
При наличии сомнений в момент первичного осмотра, специалист даст направление на необходимые анализы.
Они помогут в установлении точного диагноза.

Воспаление лимфоузлов в паху у мужчин: симптомы
При воспалении лимфоузлов у мужчин, их сложно не заметить.
К основным симптомам относят:
- 1. Болезненные ощущения
- 2. Усиление боли при движении
- 3. Увеличение в размерах лимфоузлов
- 4. Отечность в паху
- 5. Лихорадка
- 6. Гиперемия пораженных участков
При появлении данных симптомов, следует посетить врача и незамедлительно приступить к лечению.
Воспалился лимфоузел в паху при беременности: что делать
Во время беременности у женщины, работа иммунной системы значительно меняется.
Иммунный ответ становится слабее.
По этой причине, в организм могут проникать болезнетворные микробы и вирусы.
Развиваются воспалительные заболевания.
Иногда при беременности воспаление лимфатических узлов появляется, как результат последствия перенесенной болезни.
Возможно появление неинфекционного лимфаденита.
Он формируется по причине изменения гормонального фона женщины.
В этом случае появляется дискомфорт не только в паху, но и в подмышечных лимфоузлах.
Такие воспаления обычно проходят в течение нескольких дней.
Воспаление лимфоузла в паху у женщин: лечение
Лечение назначает врач после полного комплексного обследования.
Доктор составит схему лечения после получения результатов анализа.
Помните! Лечение назначается врачом, с учетом индивидуальных особенностей.
Назначение конкретного препарата будет зависеть от причины, которая привела к появлению лимфаденита.
Лечить лимфаденит можно хирургическим и консервативным методами.
Таблетки от лимфоузлов в паху чаще всего назначаются с бактерицидными и антибактериальными свойствами.
Для терапевтического лечения воспаления, назначают антибиотики.
Это антибактериальные препараты с большим диапазоном воздействия на микроорганизмы.
Применяют пенициллиновую группу препаратов – это препараты первой линии.
При наличии непереносимости, врач может подобрать другой препарат.
Снять воспаление лимфоузла в паху поможет местное лечение.
Назначают применение мазей: Вишневского или Левомеколь.
Используют при наложении повязок на место поражения.
Важно! При наличии гнойного лимфаденита использовать мазь не рекомендуется.
Воспаление узлов может быть вызвано не только бактериями, но и грибковыми агентами.
Поражение грибком предусматривает применение противогрибковых препаратов.
Чаще всего назначают:
- I. Флуконазол
- II. Кетоконазол
- III. Итраконазол
Выраженное гнойное воспаление лимфоузлов в паху лечится при помощи хирургического вмешательства.
Хирург делает дренирование пораженной области.
Процедура обеспечивает отток гноя.
Полученную жидкость целесообразно отправить на посев.
Это поможет понять первоначальную причину заболевания.
После вскрытие, врач назначит промывание местно антисептиками и препараты внутрь.
Важно! Запрещается прогревать воспалившиеся лимфатические узлы.
Даже после хирургического лечения лимфоузла, обязательно назначение антибактериальных препаратов.
Воспаление лимфоузлов в паху: лечение народными средствами
Для лечения в домашних условиях возможно использование ванночек, компрессов или настоек на травах.
Ванночки и компрессы противопоказаны при формировании гнойника.
Это может стать причиной распространения инфекционного процесса.
Внимание! Самолечение может приводить к появлению серьезных осложнений.
Применять средства народной медицины следует только после консультации с лечащим врачом.
Использование компрессов на травах является дополнением к основному лечению, что способствует выздоровлению.
В качестве чая можно принимать настои из мяты, крапивы или зверобоя.
Прежде, чем принимать любое народное средство, посоветуйтесь с врачом и убедитесь, что у Вас нет на него аллергии.
Воспаление лимфоузлов в паху: последствия
Главным осложнением является абсцесс.
При этом требуется проведение немедленной операции.
Проводится вскрытие узла или его удаление.
В случае необходимости, проводят удаление изменившихся окружающих тканей.
Воспаление лимфатических узлов опасно не только формированием гнойных процессов.
Поражение инфекционными агентами приводит к развитию хронического течения болезни.
Лечение в этом случае будет занимать длительное время.
Важно! Увеличение нескольких групп лимфоузлов может быть симптомом онкологического заболевания.
При выявлении онкологии, лечение следует проводить как можно быстрее.
Это поможет улучшить прогноз и избежать летального исхода.
Если возникло воспаление лимфатических узлов, как можно скорее посетите специалиста.
Пройдите полное диагностическое обследование и начните лечение.
Воспаление лимфоузлов в паху, какой врач лечит?
Если вы обнаружили у себя образования округлой формы в паху, следует как можно скорее посетить врача.
К какому врачу обратится?
Мы ответим на этот вопрос.
Всё зависит от причины воспаления.
Дифференциальной диагностикой занимаются следующие специалисты:
- Инфекционист
- Гинеколог
- Уролог
- Дерматовенеролог
Если вы сомневаетесь в выборе специалиста, обратитесь к урологу или терапевту.
Он проведет тщательный осмотр пораженной области.
По результатам обследования, врач определит дальнейшую тактику.
Воспаление лимфоузлов в паху у женщин: куда обращаться
Важнейшим преимуществом кожно-венерологического диспансера является возможность быстро сдать все анализы на месте.
В самые кратчайшие сроки с помощью современного лабораторного оборудования будут получены результаты исследований
Это позволит начать адекватное лечение.
Таким образом, причины и симптомы воспаления лимфоузлов весьма разнообразны.
Без помощи опытного специалиста в терапии этого состояния не обойтись.
Так как болезнь прогрессирует очень быстро, то затягивать обращение за медицинской помощью опасно для жизни женщины.
Все инфекционные заболевания половой системы, которые приводят к лимфадениту, можно успешно диагностировать и вылечить в нашем платном КВД.
При подозрении на воспаление лимфоузлов обращайтесь к автору этой статьи – венерологу в Москве с 15 летним опытом работы.
Лимфома Ходжкина у беременных
Лимфома Ходжкина у беременных — это злокачественное лимфопролиферативное заболевание с поражением B-лимфоцитов лимфатических узлов, лимфоидных структур и экстранодулярных тканей, перенесенное до гестации, возникшее или рецидивировавшее во время беременности. Проявляется увеличением лимфоузлов, беспричинной лихорадкой, ночной потливостью, снижением веса, слабостью, кожным зудом, признаками сдавления различных органов. Диагностируется с помощью МРТ, УЗИ, рентгенографии грудной клетки, биопсии лимфоидной ткани. Для лечения используют моно- или полихимиотерапию, дополненную облучением пораженных областей.
МКБ-10
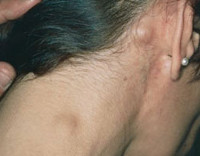
Общие сведения
В структуре злокачественных неоплазий, выявляемых у беременных, лимфома Ходжкина (лимфогранулематоз, злокачественная гранулема, болезнь Ходжкина) занимает четвертое место. Заболевание выявляется с частотой 1:1 000 — 1:6 000 беременностей и поражает преимущественно молодых женщин европеоидной расы в возрасте 20-29 лет. Применение современных методов лечения гемобластозов с достижением стойкой ремиссии или полного выздоровления привело к увеличению числа ситуаций, когда под наблюдение акушеров-гинекологов попадают пациентки, ранее перенесшие лимфогранулематоз. При этом риск рецидива лимфомы у беременных с полной ремиссией, длящейся более 3 лет, составляет 9%, а у больных, забеременевших менее чем через 3 года после окончания терапии, достигает 44%.

Причины
Этиология лимфогранулематоза окончательно не установлена. Большинство специалистов в сфере онкогематологии, акушерства и гинекологии не считают гестацию причиной или провоцирующим фактором возникновения либо рецидива болезни Ходжкина. Локальная трансформация B-клеток, характерная для злокачественной гранулемы, вероятно, может быть спровоцирована действием таких факторов, как:
- Инфицирование вирусами Эпштейна-Барр. В 40-70% случаев В-клеточная лимфома EBV-позитивна. Возбудитель является герпесвирусом 4-го типа (HHV4), тропен к B-лимфоцитам, в результате длительного латентного персистирования способен оказывать на иммунные клетки трансформирующий эффект с экспрессией мембранных белков и запуском механизмов апоптоза. Некоторые авторы в числе возбудителей, вызывающих онкотрансформацию B-клеток, также называют микобактерии туберкулеза, герпесвирусы 6-го типа, ВИЧ.
- Воздействие мутагенов. При EBV-негативных формах лимфомы не исключено влияние других неблагоприятных факторов внешней среды. Генные аберрации, способствующие малигнизации лимфоидной ткани, могут происходить под влиянием профессиональных вредностей (работа с производственными ядами), химио- и лучевой терапии, некоторых лекарственных средств (фенитоина и аналогов). Предположительно у ряда пациенток возможен генетически наследуемый дефект систем сдерживания опухолевой трансформации и роста.
Вероятность возникновения В-клеточной лимфомы повышается при приеме иммунодепрессантов после трансплантации органов. В группу риска также входят беременные с врожденными нарушениями иммунитета (болезнью Вискотта-Олдрича) и аутоиммунными расстройствами (ревматоидным артритом, синдромом Шегрена, системной красной волчанкой, целиакией).
Патогенез
Механизм развития лимфомы Ходжкина у беременных аналогичен онкогенезу, происходящему вне гестационного периода. Под влиянием вирусов Эпштейна-Барр и других мутагенных факторов происходит ряд иммуногистохимических процессов, позволяющих перерожденным B-клеткам избегать апоптоза и цитолитического действия Т-киллеров, подавлять иммунную реакцию тканевого микроокружения на неоплазию. По мнению большинства онкогематологов, перерождению подвергаются герминативные лимфоидные B-клетки, которые происходят из зародышевого центра фолликула лимфатического узла.
Патогенез болезни Ходжкина представлен сложными изменениями на уровне транскрипционных факторов, TNF-белков, хемокинов, цитокинов. Утрата регуляторных механизмов апоптоза приводит к неконтролируемому размножению перерожденных B-лимфоцитов — одноклеточных клеток-предшественников Ходжкина и гигантских многоядерных клеток Рид-Березовского-Штернберга. Раковая пролиферация сопровождается ухудшением гуморального иммунитета и реактивным ответом в виде разрастания соединительной ткани. У большинства беременных с лимфогранулематозом прогрессирует недостаточность T-клеточного иммунитета, что впоследствии приводит к развитию интеркуррентных бактериальных, вирусных, грибковых, протозойных инфекций, осложняющихся септическими состояниями.
Классификация
При систематизации вариантов лимфомы Ходжкина учитывают гистологические особенности неоплазии, стадию заболевания, выраженность интоксикационных явлений. Такой подход позволяет наиболее точно прогнозировать течение злокачественной гранулемы и предложить женщине оптимальное решение с учетом возможной пролонгации беременности. Исход заболевания и гестации во многом зависит от типа опухоли. Онкологи различают:
- Лимфогранулематоз с нодулярным склерозом. Определяется у 60,3% беременных со злокачественной гранулемой. Поражаются преимущественно лимфоузлы средостения, лимфоидная ткань делится на отдельные участки («узлы») фиброзными тяжами. Заболевание обычно имеет благоприятный прогноз. В препарате определяются классические многоядерные и лакунарные клетки.
- Смешанноклеточный вариант болезни Ходжкина. При беременности диагностируется у 32,8% заболевших пациенток, протекает менее благоприятно. Как правило, в процесс вовлечены несколько групп лимфоузлов в разных областях, выражена общеклиническая симптоматика. Гистологически проявляется полиморфизмом клеточных элементов.
- Лимфоидное истощение. Редкий неблагоприятный вариант лимфогранулематоза у беременных. Выявляется в 1,4% случаев. Характерна диссеминация онкоклеток с экстралимфатическими повреждениями и значительным угнетением иммунитета. В биоптате присутствуют пласты малигнизированных клеток и фиброзные тяжи, отсутствует нормальная лимфоидная ткань.
Низкопрогредиентная и прогностически наиболее благоприятная лимфома с лимфоидным преобладанием (лимфогистиоцитарный вариант заболевания) и недифференцированные типы неоплазии при гестации возникают крайне редко. При разработке тактики сопровождения беременности акушеры-гинекологи обязательно учитывают стадию онкологического процесса. С учётом количества и локализации поражённых областей, структур (селезенки, вилочковой железы, лимфатического окологлоточного кольца, пейеровых бляшек, аппендикса), экстранодулярных тканей, выраженности клинических симптомов, размеров неоплазии различают 4 стадии болезни Ходжкина. В целом прогноз беременности ухудшается по мере прогрессирования заболевания.
Симптомы ЛХ у беременных
В большинстве случаев первым признаком лимфогранулематоза являются увеличенные безболезненные плотноэластичные лимфатические узлы, которые не спаяны с окружающими тканями и могут образовывать конгломераты. У 70-75% пациенток поражаются шейная и надключичная области, у 15-20% — подмышечная и средостение, у 10% — пах. Позднее всего выявляется поражение медиастинальных лимфоузлов, которые при значительном увеличении сдавливают бронхолегочную ткань, вызывая кашель и затруднение дыхания. Возможно возникновение генерализованного кожного зуда и транзиторной болезненности пораженных лимфоузлов после приема алкоголя.
У 20-30% беременных с ходжкинской лимфомой III-IV стадии выявляются системные общеинтоксикационные симптомы — беспричинное повышение температуры более 38° С, профузные ночные поты, снижение веса на 10% и более, ухудшение аппетита, слабость, что служит прогностически неблагоприятным признаком. У части пациенток отмечаются тяжесть и распирание в левом подреберье, свидетельствующие об увеличении селезенки. При вовлечении в процесс печени часто возникает желтуха, при сдавливании сосудов пораженными паховыми и тазовыми лимфоузлами отекают нижние конечности. У женщин с компрессией верхних дыхательных путей определяются хрипы и одышка. В редких случаях возникают невралгии, паралич верхних или нижних конечностей с утратой двигательной функции, нарушение глотания и речи.
Осложнения
Осложненное течение беременности определяется у 64,7% женщин с лимфомой Ходжкина. Наиболее часто гестация осложняется вирусно-бактериальными инфекциями. У 19,6% беременных обостряется герпетическая инфекция, из них у 10,8% определяется генитальный герпес, у 9,8% часто возникают ОРВИ, у 8,8% наблюдается гестационный пиелонефрит или рецидивирует хронический пиелонефрит. У 18,6% пациенток выявляется анемия. Угроза прерывания беременности в одном или всех трех триместрах диагностируется у 30,4% заболевших, гестозы — почти у 20%. Частота развития фетоплацентарной недостаточности составляет 8,8%, задержки развития плода — 2,9%, у новорожденного возможны нейтропения и тромбоцитопения.
Медикаментозное и лучевое лечение лимфогранулематоза на протяжении первых 2 недель после зачатия провоцирует спонтанный выкидыш. В период органогенеза (на 2-8 неделях гестации) препараты с низкой молекулярной массой индуцируют врожденные аномалии развития, начиная с 3-го месяца гестационного срока – вызывают задержку роста плода. Частота тяжелых полиорганных пороков при проведении полихимиотерапии в 1 триместре беременности достигает 10-25%. Вероятность радиационно-индуцированных генетических дефектов увеличивается на 1% с каждым 1 Гр поглощенной дозы ионизирующего излучения. Экранирование брюшной полости позволяет уменьшить риск мутагенеза вдвое. У женщин после химиолучевой терапии частота последующих многоплодных беременностей достигает 12%, что в 10-20 раз выше по сравнению с общей популяцией.
Диагностика
При рецидиве лимфомы Ходжкина постановка диагноза не представляет особых трудностей. Однако даже в случае первичного заболевания, несмотря на ограниченное применение исследований с использованием ионизирующего излучения (компьютерной томографии, лимфангиографии), современные методы диагностики позволяют вовремя выявить лимфогранулематоз и корректно установить его стадию. Наиболее информативными методами являются:
- Магнитно-резонансная томография. При обнаружении лимфаденопатии МРТ по информативности сопоставима с КТ, однако несколько хуже определяет пораженные узлы в средостении. Трехмерная визуализация органов грудной и брюшной полости, забрюшинного пространства, таза, мягких тканей, сосудов дает возможность точно установить распространенность патологического процесса. При необходимости выполняется МРТ всего тела.
- Ультразвуковое исследование. Эхография — наиболее безопасный метод обследования для беременной и плода. УЗИ брюшной полости и забрюшинного пространства назначают при подозрении на злокачественное перерождение забрюшинных лимфоузлов. Для корректного определения стадии болезни производят УЗИ селезенки, которая может вовлекаться в онкопроцесс. При поверхностном расположении проводят УЗИ лимфатических узлов.
- Рентгенологическое исследование. Рентгенография ОГК в двух проекциях применяется ограниченно при возможном поражении внутригрудных (медиастинальных) лимфоузлов. Для исключения негативного влияния на плод обязательно экранируется брюшная полость. При наличии показаний выполняется КТ грудной полости без использования контраста.
- Гистологическое исследование биоптата. Достоверными маркерами лимфогранулематоза являются опухолевые клетки — одноядерные Ходжкина и многоядерные Рид-Штернберга. В зависимости от гистологического варианта заболевания они могут быть единичными, располагаться очагами между фиброзными тяжами или полностью замещать нормальную лимфоидную ткань. В препарате также могут присутствовать лакунарные клетки.
В общем анализе крови обычно отсутствуют какие-либо специфические изменения, повышение СОЭ свидетельствует о неблагоприятном течении процесса. При наличии экстранодулярных симптомов лимфомы показано определение уровней щелочной фосфатазы, АлТ, АсТ, креатинина, общего белка, других лабораторных маркеров поражения печени и почек, биопсия костного мозга. Болезнь Ходжкина у беременных дифференцируют с вирусными лимфаденитами при краснухе, кори, инфекционном мононуклеозе, цитомегаловирусной инфекции, паразитарными поражениями лимфоузлов (токсоплазмозом, гистоплазмозом, эхинококкозом, дирофиляриозом, лейшманиозом), лейкозами, неходжкинскими лимфомами, туберкулезом, саркоидозом, раком легких. По показаниям пациентку кроме акушера-гинеколога и онкогематолога консультируют инфекционист, фтизиатр, пульмонолог, онколог, гастроэнтеролог, невропатолог, неонатолог.
Лечение ЛХ у беременных
При выборе терапевтической тактики учитывают агрессивность неоплазии, гестационный срок, желания пациентки. Вне зависимости от формы и стадии опухоли может быть принято одно из трех возможных решений: прерывание беременности, выжидательно-наблюдательный подход, активное противоопухолевое медикаментозно-лучевое лечение по общим принципам. В соответствии с рекомендациями Министерства здравоохранения и социального развития России, медицинский аборт до 12-недельного срока рекомендован больным с лимфомой 3-4-й стадии. На более поздних сроках при агрессивном течении онкопроцесса вопрос прерывания гестации решается консилиумом с учетом мнения беременной и ее родственников.
При индолентном (медленно прогрессирующем) нодулярном склерозе IA-IIA стадий возможно успешное ведение большинства пациенток без назначения лечения на протяжении некоторого времени. В таких случаях беременность пролонгируется до достижения плодом жизнеспособности, обеспечивается регулярный УЗИ- или МРТ-контроль, а терапия болезни Ходжкина откладывается до II-III триместров и даже на послеродовый период. Женщинам с массивным поражением, наличием общеклинической B-симптоматики, экстранодулярным поражением, поддиафрагмальным распространением процесса, быстрым прогрессированием лимфогранулематоза назначаются:
- Химиотерапия. До II триместра предпочтительна монохимиотерапия алкалоидными цитостатиками. Далее применяется протокол ABVD без алкилирующих препаратов либо CHOP-подобные режимы. При рефрактерных формах болезни Ходжкина и рецидиве заболевания после I триместра возможно назначении более активных MOPP и MOPP-подобных схем. Миелосупрессивное лечение должно быть завершено не позднее, чем за 3 недели до предполагаемых родов.
- Радиотерапия. Обычно лучевую терапию откладывают до конца гестации, но не дольше 9 недель после последней химиотерапии. При клинически диагностированном химиорезистентном лимфогранулематозе или невозможности проведения химиотерапии выполняется облучение мантиевидными либо мини-мантиевидными полями, обеспечивается защита плода с помощью свинцового фартука. Суммарная полученная доза не должна превышать 10 Гр.
B-клеточная лимфома не является показанием для оперативного родоразрешения. При отсутствии акушерских противопоказаний беременность завершают естественными родами. Больным с выраженной постхимиотерапевтической тромбоцитопенией (менее 100∙10 9 /л) из-за повышенного риска образования пункционных гематом противопоказаны спинальная и эпидуральная анальгезия. Кесарево сечение может производиться при наличии осложнений противоопухолевой терапии — постлучевого кардиофиброза, сердечно-легочной недостаточности II-III степени, патологических переломов поясничных позвонков, асептического некроза тазобедренного сустава. Пациенткам в состоянии ремиссии не противопоказано грудное вскармливание, при активной лимфоме лактацию рекомендуется подавить.
Прогноз и профилактика
По данным исследований, гестация и ее сохранение не влияют на течение лимфогранулематоза. Применение полихимиотерапии самостоятельно или в комбинации с лучевой терапией позволяет достичь излечения у 70-80% беременных с впервые выяв ленной лимфомой Ходжкина. Прогностически неблагоприятными признаками являются массивное поражение лимфоузлов средостения, вовлечение в процесс 3 и более областей (лимфоидных структур), наличие экстралимфатических поражений, значительное ускорение СОЭ (при отсутствии общеклинических симптомов — свыше 50 мм/ч, а при их наличии — свыше 30 мм/ч).
Пациенткам, получавшим противолимфогранулематозное лечение, рекомендуется воздержаться от зачатия в течение 3 лет после завершения терапии. Менструальная функция, которая часто нарушается после применения химиопрепаратов, обычно восстанавливается за 2-3 года. Если больной назначались протоколы с использованием больших доз глюкокортикоидов, перед планируемой беременностью желательно провести денситометрию для исключения остеопении или остеопороза. Беременных, пролеченных по поводу злокачественной гранулемы, относят в группу высокого акушерского риска. После постановки на учет в женской консультации их должен не менее 12 раз осмотреть онкогематолог (онколог). В связи с недостаточной изученностью этиологии специальных мер профилактики болезни Ходжкина не предложено.
1. Лимфома Ходжкина и беременность/ Скрябина Л.С., Россоха Е.И., Лазарева Д.Г., Задонцева Н.С., Нечунаева Т.Г.// Российский онкологический журнал. – 2015 — №4.
2. Беременность и лимфомы: тактика ведения беременности, принципы диагностики и лечения// Акушерство и гинекология, 2011 — №3.
3. Особенности течения беременности у женщин с лимфомой Ходжкина/ Комова Т.Д., Шмаков Р.Г., Демина Е.А.// Вестник РОНЦ им. Н. Н. Блохина РАМН. – 2008.
4. Тактика ведения беременности у женщин с онкогематологическими заболеваниями (часть i лимфопролиферативные заболевания)/ Шмаков Р.Г., Демина Е.А., Комова Т.Д., Пилова И.В.// Клиническая онкогематология. Фундаментальные исследования и клиническая практика. – 2009.
Что делать при воспалении лимфоузлов на шее: причины и лечение
Лимфаденит – это воспаление лимфоузлов на шее, о симптомах, лечении и причинах заболевания мы расскажем в статье.
Задача лимфатических узлов – фильтровать лимфу по пути следования кровотока, чтобы патогены не попадали в жизненно важные органы. Именно благодаря им в крови возникает большое количество лимфоциты, то есть клетки иммунной системы. Когда пациент заболевает, что их число значительно увеличивается, а вместе с ними становятся больше в размерах шарообразные узелки, которые находятся в паху, в местах локтевых и коленных сгибов, в грудине и брюшной полости. Но самые важные лимфоузлы локализуются на шее. Именно они защищают основные вены и артерии, чтобы зараза не проникла в головной мозг.

Виды лимфаденита
Недуг можно назвать вспомогательным состоянием и даже симптомом чего-то более опасного, потому что сам по себе он не возникает, а только в комплексе с другим диагнозом воспалительного характера.
Когда в организме человека иммунная система дает сбой и образуется очаг заболевания, то по кровяному руслу патогены попадают в один из лимфатических узлов. На этой территории с помощью лейкоцитов и лимфоцитов одерживает победу заболевший человек. Но если причина достаточно сильная и инородные патогенные агенты возникают в большом количестве, то появляются первые признаки воспаления лимфоузлов на шее, а именно – их увеличение в размерах. Это происходит за счет активной выработки клеток иммунитета.
Но в зависимости от места локализации, степени тяжести и способа инфицирования есть несколько классификаций.
По способу заражения:
- гематогенный, то есть через кровь, когда в одной части тела появился очаг, и по венам или артериям патоген достиг лимфатического узла;
- контактный, происходит в случаях, когда инфицированы органы, находящиеся близко, например, носоглотка;
- механический – из-за повреждения тканей, кожных покровов вблизи лимфоузла с последующим проникновением патогена.
По источнику инфекции лимфаденит бывает:
- Специфический. Наиболее классическая клиническая картина, когда у пациента набухают шейные лимфооттоки из-за заражения кандидами или бактериями. Обычно это стафилококки или стрептококки, то есть самые частотные возбудители ангины, тонзиллита и других простудных заболеваний.
- Неспецифический. Патология развивается как обострение болезней, которые приводят к резкому снижению иммунной системы. Так часто случается при ВИЧ или туберкулезе. В таком случае назначают, помимо терапии основного недуга, значительную дозу иммуностимуляторов.
По степени тяжести течения:
- Острый. Характеризуется быстрым возникновением отечности, болей и резким воспалением шейных лимфоузлов. Симптоматика усиливается стремительно, может затрагивать близлежащие узлы. При некорректном или несвоевременном лечении могут возникнуть серьезные осложнения.
- Хронический. Это длительное течение болезни с нарастающими симптомами и рисками прогрессирующей болезненности. Обычно такая стадия начинается в тех случаях, когда не было проведено надлежащего лечения на начальном этапе воспалительного процесса.
- Реактивный, то есть очень быстрый. Процесс соответствует своему названию, потому что кроме отека и боли в области уха или челюсти нет других признаков недуга.
По клинической картине:
- Гнойный – бактериальный очаг находится рядом с органов иммунной защиты, поэтому при возникновении гноя он может затрагивать и их. В лимфоузлах также продолжается активное размножение патогенов. Без срочной терапии антибиотиками или в ряде случаев без оперативного вмешательства велик риск надрыва абсцесса. В результате болезнетворная масса может достигнуть жизненно важных органов, в том числе головного мозга.
- Катаральный. Происходит со значительным покраснением мягких тканей. Это случается за счет того, что кровеносные капилляры лопаются, высвобождая кровь.
- Гранулематозный. Гранулемы представляют собой сгустки кровяных и лимфатических телец, которые смешиваются в единую массу. Они часто проявляются на коже в виде бляшек, красноватых пятен, сыпи.
- Серозный. Выделяется мутный осадок в тканях. Экссудат частично состоит из лимфоцитов. Это приводит к общему ухудшению состояния здоровья, так как фактически перестает работать иммунитет. Также в таком состоянии воспаление лимфоузлов на шее справа и слева происходит очень стремительно, они могут достичь значительных размеров.
- Гиперпластический. Это такая запущенная стадия болезни, когда объем узла от классического в 2-3 миллиметра разрастается до нескольких сантиметров.
- Некротический. Самый опасный вид, потому что при нем начинают отмирать клетки.

По количеству пораженных лимфооттоков:
- единичный – затронут только один участок;
- региональный, он же множественный – поражение в целой области;
- тотальный – все или большая часть групп лимфатических узлов по всему телу.
Еще одна классификация разделяет недуги по локализации. Но мы будем ориентироваться только на шейно-воротниковую зону.
Симптомы увеличения лимфоидной ткани
При лимфадените считается нормальным, если воспалительный процесс происходит симметрично. Если, напротив, поражение будет только в одной стороны, то есть риск, что патология имеет онкологическую природу. Но прежде чем обращаться к онкологу, следует обратить внимание на симптоматику. Классические проявления:
- Повышение температуры. Как и при любом другом воспалении, на борьбу с инфекции начинают активно вырабатываться лейкоциты. Их концентрация в организме вместе с токсичными продуктами жизнедеятельности бактерий приводит к симптомам интоксикации. То есть к слабости, сонливости, небольшой лихорадки, с апатичному состоянию. Все это проходит вместе с жаром, который обычно не достигает отметки более 38,5 градусов. Если на градуснике за 39, то следует срочно обратиться к врачу. В ряде случаев это может быть вызвано сопутствующим заболеванием, например, тонзиллитом. Но если горло при этом не болит, то такая высокая температура может свидетельствовать о гнойной или серозной природе болезни, что опасно.
- При пальпациях можно обнаружить ярко выраженные шишки. Они могут небольшими и со временем увеличиваться.
- Все мягкие ткани шеи немного опухают. Припухлость давит на гортань, поэтому пациенту становится трудно говорить и глотать.
- При повороте или наклоне головы боль усиливается.
Вся эта симптоматика свойственна такому состоянию как лимфаденопатия. Этот диагноз не стоит путать с лимфомой, то есть с раком. Но следует обследоваться на предмет возможной онкологии.
Побочными симптомами могут стать:
- увеличение гланд и их болезненность при глотании;
- опухание слюнных и слезных желез;
- припухлость щитовидки.
Если вы увидели такие проявления у себя, у своих близких или у ребенка, то следует незамедлительно посетить врача. Мы настоятельно не рекомендуем применять в качестве самолечения способы, которые повышают температуру тела. Также не стоит проводить процедуры с нагреванием лимфатических узлов. То есть нельзя делать компрессы, примочки и паровые ванночки для ног. Это может только усугубить ситуацию.
До обследования специалиста вы можете начать прием иммуномодулятора «Цитовир-3». Это лекарственный препарат отечественного производства, который фактически не имеет противопоказаний и возможных негативных последствий. Его следует принимать 4 дня, чтобы повысить уровень эндогенного интерферона. Активные вещества (бендазол, тимоген и аскорбиновая кислота) стимулируют естественную выработку белков-защитников. Это облегчит течение болезни и поможет в выздоровлении.
Что делать и к кому идти при воспалении лимфоузлов на шее
В том случае, если симптомы тесно связаны с катаральной или гнойной ангиной, тонзиллитом, фарингитом, гайморитом или классическим синуситом, то можно говорить о вероятной связи этих болезней с лимфаденитом. Скорее всего после полного курса лечения простудных заболеваний верхних дыхательных путей бактериального характера, пройдет и воспалительный процесс. Поэтому следует обратиться к терапевту, ЛОРу.

Также в тандеме с ними могут работать:
- иммунолог – мы уже отметили, что лимфоидные ткани тесно связаны с иммунитетом;
- инфекционист – для определения типа инфекции;
- онколог – к нему направляют в редких случаях реактивной лимфаденопатии или при иных признаках возможной лимфомы.
Диагностика
Специалист попросит вас назвать симптоматику, спросит, когда появились первые признаки, а также с какой интенсивностью они сейчас беспокоят. Затем он пальпирует пораженный участок, чтобы определить диаметр лимфатических узлов. При подозрении на неинфекционную причину может быть назначено ультразвуковое исследование. Также вам будет нужно сдать кровь и мочу на предмет увеличенного числа лейкоцитов и наличия токсичных веществ.
Иммунолог также сделает иммунограмму. Этот анализ поможет дать объективную картину состояния вашей иммунной системы. При плохих или недостаточно удовлетворительных результатах могут быть назначены иммуномодуляторы.

Причины воспаления лимфоузлов на шее у взрослой женщины или мужчины
При заболеваниях верхних дыхательных путей происходит воспалительный процесс, который приводит к распространению инфекции по кровотоку. И так как шейный лимфоотток находится ближе всего к участку заражения, то и воспалительный процесс там возникает в первую очередь. Поэтому первая и основная причина – это сопровождение таких диагнозов как ангина или тонзиллит. И чем сильнее недуг, тем больше становится опухоль, боль усиливается, а при пальпации можно почувствовать плотные лимфоидные ткани размером с грецкий орех или даже куриное яйцо.
Но не только бактерии могут стать возбудителем лимфаденита. К нему могут привести:
- ВИЧ;
- раковые метастазы;
- синдром Шарпа или иные патологии с соединительными тканями;
- частое употребление алкогольной продукции;
- хронические проблемы с иммунитетом и частые болезни;
- нарушения в работе щитовидной железы;
- отит уха;
- кариозные или иные зубные инфекции;
- ЗППП.
А также привести к такой реакции организма могут механические повреждения кожи, например, царапина грызуна или домашнего питомца. Рассмотрим подробнее возможные причины в зависимости от локализации.
Справа
- инфекционные заболевания горла;
- сбой работы одной стороны щитовидки;
- воспаление правой гланды;
- кариес.
Слева
Кроме вышеупомянутых факторов, которые могут быть с обеих половин, левосторонняя припухлость может свидетельствовать о нарушениях в работе ЖКТ и брюшной полости. Могут быть диагностированы:
- цитомегаловирус;
- токсоплазмоз.
Сзади
Если боль отдает в затылочную область, то велика вероятность, что у пациента инфекционный мононуклеоз,который развивается под действием вируса Эпштейн-Барра.
Это очень опасный диагноз, при котором может появиться светобоязнь, припухлость лица, кашель, озноб, жар, покраснение горла и кашель. Из-за увеличения селезенки начинает болеть живот.
За ухом
Причинами могут быть:
- отит;
- паротит;
- краснуха;
- фурункул или другие гнойные образования на слуховом проходе.
Под челюстью
Подчелюстные узлы воспаляются, как правило, при серьезных нарушениях иммунной системы либо при частых или хронических заболеваниях. Спровоцировать это могут:
- артрит;
- синдром Вагнера;
- красная волчанка;
- сывороточная болезнь.
Лечение воспаления лимфоузлов на шее у взрослого
При повышенной температуре следует принять жаропонижающие. При этом до 38,5 градусов терапевты не советуют пить лекарства, так как такая отметка свидетельствует об активной самостоятельной борьбе тела с патогенами. При сильном жаре можно принять антипиретики: «Парацетамол», «Вольтарен», «Ибуклин».
Если причина в отите, кариесе, фурункуле или иных сопутствующих заболеваниях, то нужно в первую очередь вылечить их, тогда отечность спадает со временем сама собой.
При хроническом лимфадените следует сделать иммунограмму, так как основная причина – это сниженный иммунитет. Следует начать прием иммуномодуляторов. Хорошее действие из этой категории лекарственных средств оказывает препарат «Цитовир-3». Он быстро и качественно повышает уровень интерферона в крови, что облегчает работу лимфоузлов.
При гнойном течении болезни следует точно следовать рекомендациям специалиста. Он может назначить:
- Антибиотики внутривенно или перорально. Обязательно необходимо допить назначенное количество лекарств, в обратном случае есть риск рецидива.
- Постельный режим. Для детей, а также для пациентов с запущенной стадией недуга или осложнениями, понадобится госпитализация.
- Хирургическое вмешательство – в редких случаях, когда есть риск разрыва абсцесса.
- Физиотерапевтические процедуры с помощью стимуляции лимфоидной ткани током или лазером.
Если воспаление вызвано вирусом, то могут быть назначены противовирусные препараты.
В редких случаях назначают «Преднизолон». Он помогает восполнить секрецию, которая выделяется надпочечниками и регулирует уровень лейкоцитов и лимфоцитов.
Среди наружных методов терапии можно выделить следующие мази:
- «Гепариновая».
- «Вишневского».
- «Диклофенак».
Они снимают воспаление, обезболивают. При этом следует учесть, что применять их нужно только в комплексе с таблетками.
Осложнения
Так как лимфоотток очищает кровяное русло от инфекции, то при нарушенной работе лимфатических узлов велика вероятность того, что патогены будут распространяться по всему организму и затронут жизненно важные органы. Если они достигнут головного мозга, то может начать менингит.
Вторая опасность – это сепсис, то есть заражение крови. Такое последствие может быть после гнойного течения болезни.
При переходе в хроническую стадию рецидивы могут повторяться часто, а иммунная система сильно ослабнет.

Профилактика
В качестве превентивной меры следует укреплять свой иммунитет и стараться избегать заболеваний верхних дыхательных путей. Нужно:
- Правильно питаться. В рационе ежедневно должны быть свежие овощи и фрукты. Исключите фастфуд и газировку.
- Следить за гигиеной. Мойте руки после каждого посещения общественных мест с большим скоплением людей.
- Постепенно закаляться.
- Укреплять свое тело упражнениями и занятиями спортом.
- Чаще гулять на свежем воздухе.
- 2-3 раза в год пить курс «Цитовир-3».
В статье мы рассказали, какие виды лимфаденита бывают, какие причины к нему приводят, а также как лечить воспаление лимфоузлов на шее. Будьте внимательны к своему здоровью и при первых признаках обращайтесь к врачу.
Источник https://kvd-moskva.ru/vospalenie-limfouzlov-v-pahu-u-zhenshchin-simptomy/
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_gynaecology/hodgkin-lymphoma-pregnancy
Источник https://cytovir.ru/articles/chto-delat-pri-vospalenii-limfouzlov-na-shee-prichiny-i-lechenie/
