Недоношенные дети – этапы выхаживания по неделям, правила кормления, набор веса, наблюдение у врачей. Какие прививки делать недоношенному ребенку
Недоношенные дети – этапы выхаживания по неделям, правила кормления, набор веса, наблюдение у врачей. Какие прививки делать недоношенному ребенку
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Выхаживание недоношенных детей
При рассмотрении вопроса о выхаживании недоношенного ребенка имеют значение несколько факторов в совокупности:
1. Срок беременности, на котором произошли преждевременные роды.
2. Наличие в медицинском учреждении оптимальных условий для оказания квалифицированной медицинской помощи в полном объеме и выхаживания, начиная с момента рождения ребенка. Наиболее важны первые 20 минут, от которых зависит жизнь и здоровье крохи в будущем.
3. Полноценное и правильное вскармливание.
Не все дети, рожденные раньше «официального» срока, нуждаются в специализированной медицинской помощи и выхаживании. При умеренной степени недоношенности, хорошем самочувствии и отсутствии заболеваний, ребенка с рекомендациями выписывают домой спустя несколько дней после рождения.
Необходимо создание особых условий для детей с глубокой степенью недоношенности либо с умеренной степенью, но имеющих заболевания или врожденные пороки развития.
Шансы на благополучный исход выше при рождении малыша в специализированном перинатальном центре, оснащенном необходимой медицинской аппаратурой и укомплектованном подготовленными медицинскими работниками.
При преждевременных родах в обычном родильном доме отсутствует возможность создать оптимальные условия для выживания, что значительно ухудшает прогноз.
Первый этап выхаживания — детская реанимация
- Ребенка после рождения принимают в подогретые стерильные пеленки и обсушивают.
- Медицинские манипуляции после отсечения пуповины, в том числе и оживление, проводится в условиях сохранения тепла — на столике с подогревом.
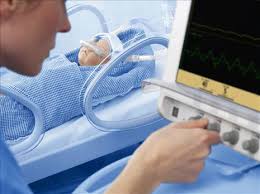
Первые дни или недели жизни глубоко недоношенный малыш проводит в кувезе, предназначенном для имитации внутриутробных условий. При умеренной степени недоношенности ребенка обычно располагают на столике с подогревом.
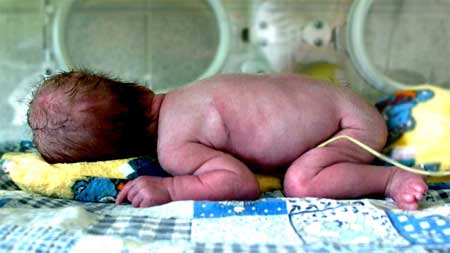
Кувез, или инкубатор для новорожденных
Это приспособление для медицинских целей, верхняя часть которого представляет собой камеру или колпак, выполненный из прозрачного органического стекла.
- Проводятся медицинские манипуляции и кормления.
- Подается увлажненный кислород.
- Ребенок подключается к аппарату искусственной вентиляции легких.
- Подводятся к малышу датчики от аппаратов для измерения показателей: температуры тела, артериального давления, насыщения крови кислородом и некоторых других.
Используются приспособления для создания «гнездышка» — условия комфортного и удобного расположения ребенка: на боку, животе, спине. Руки и ноги находятся в полусогнутом положении, прижаты к туловищу и меньше двигаются — малыш экономит собственную энергию.
Тепловой режим и влажность
- Оптимальная температура воздуха для исключения перегревания или переохлаждения. Обычно для детей с массой при рождении до 1000 граммов температура устанавливается на показателе 34 o С, более 1000-1500 граммов — 32 o С.
- Влажность воздуха — около 60-70%, чтобы не допустить пересыхания слизистых оболочек и испарения воды с поверхности кожи.
- При подключении к аппарату искусственной вентиляции легких.
- При подаче через кислородную маску либо носовые канюли.
Важность теплового режима
Чтобы ребенок вырабатывал свое тепло, ему необходимо больше кислорода и энергии.
- С одной стороны: питательные вещества и кислород изначально плохо поступают к органам и тканям недоношенного малыша, а углекислый газ трудно из них выводится.
- С другой стороны: в условиях переохлаждения эти процессы еще больше нарушаются, ведя к развитию гипоксии (недостатку кислорода) и ацидозу (повышению кислотности тканей).
Синдромом дыхательных расстройств или контроль над дыханием
Имеется несколько подходов в зависимости от степени недоношенности и самочувствия крохи.
При умеренной степени недоношенности малыш обычно самостоятельно дышит, но иногда кроха через кислородную маску или носовые канюли получает увлажненный и подогретый кислород.
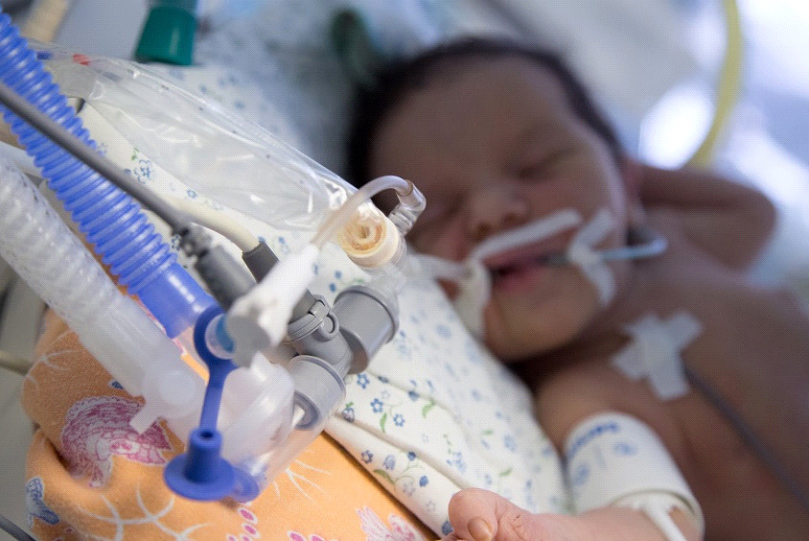
При глубокой степени нередко требуется введение в трахею (полый орган — продолжение гортани) интубационной трубки. Через нее малыша подключают к аппарату искусственной вентиляции легких (ИВЛ).
По сути, аппарат ИВЛ «дышит» за ребенка с заданными параметрами в соответствии со сроком гестации и общим состоянием. Устанавливается определенная частота дыхательных движений в минуту, глубина вдоха, давление в дыхательных путях и другие.
Современные аппараты для стандартной ИВЛ работают в режиме триггерной вентиляции, благодаря которой маленького пациента «учат» дышать. Что это означает? Специальный встроенный датчик улавливает попытку крохи сделать вдох и автоматически синхронизирует аппаратное дыхание с вдохом малыша.
Неинвазивная ИВЛ
Применяется, когда ребенок самостоятельно дышит, но ему дается это с трудом.
Через носовые канюли или небольшую маску подается кислородно-воздушная смесь под постоянным положительным давлением, которое поддерживает легкие в расправленном состоянии. Выдох происходит самостоятельно.
Некоторые модели такого типа аппаратов ИВЛ работают в двухфазном режиме: на фоне нагнетания кислородно-воздушной смеси делают несколько вдохов.
Высокочастотная осцилляторная ИВЛ
Как таковых привычных вдоха и выдоха не совершается. Обмен кислорода и углекислого газа происходит за счет колебаний грудной клетки — осцилляций, которые создает аппарат.
Метод идеально подходит для использования у глубоко недоношенных детей при очень незрелых легких либо уже развившейся пневмонии.
Малыш с весом при рождении 1000 и менее граммов нередко находится на ИВЛ до двух-трех недель жизни. Перевод на самостоятельное дыхание проводится после стабилизации состояния ребенка.
Наиболее частые возможные осложнения ИВЛ: баротравма (разрыв легочной ткани с попаданием пузырьков воздуха в кровь) и присоединение инфекции.
Уход за кожей
Наружный кожный покров тонкий и незрелый, быстро отдает тепло и повреждается, не достаточно защищает младенца от потерь воды и белков.
- Не рекомендуются к длительному использованию манжеты для измерения артериального давления, а также клейкая лента для прикрепления датчиков и/или электродов.
- Применяется датчик-клипса — крепится к пальчику или мочке уха.
- Купание для многих недоношенных детей на этом этапе не подходит. Младенец обтирается ватными шариками или марлевыми тампонами, смоченными в теплой воде.
Недоношенный ребенок, даже если у него нет серьезных заболеваний, обычно с первых часов и дней жизни нуждается в повышенном потреблении жидкости, питательных веществах и микроэлементах. При наличии заболеваний — и в лекарственных препаратах.
Вещества вводятся внутривенно, медленно, с заданной скоростью при помощи линиамата или инфузионного насоса — медицинского прибора со шприцем.
- Устанавливается тонкий катетер в пупочной вене, обычно в первые часы жизни. Подход применяется нечасто, при крайне тяжелом состоянии малыша и в течение короткого промежутка времени, поскольку возможно развитие многочисленных осложнений: образование тромбов в венах, нарушение в работе печени и сердца, присоединение инфекции и другие.
- В одну из поверхностных вен (на ручке или головке) вводится острая игла-бабочка или специальный гибкий катетер (если это возможно) — наиболее часто используемый способ.
Восполнение жидкости
Недоношенный кроха в силу незрелости работы почек в одинаковой степени склонен как к задержке жидкости с образованием отеков, так и к потере воды с солями.
При умеренной степени и стабильном состоянии ребенка возможно «выпаивание» внутрь при помощи 5% раствора глюкозы. При тяжелом состоянии — внутривенные вливания.
При глубокой степени жидкость всегда восполняется путем внутривенного введения растворов.
В основном используется 5% раствор глюкозы, реже — 0,9% физиологический раствор. К тому же, глюкоза, кроме восполнения объема жидкости, уменьшает риск развития гипогликемии (понижение сахара в крови), что особенно важно в первые часы и дни жизни малыша.
При необходимости вводится калий, натрий и кальций под контролем уровня в крови ребенка. При умеренной степени недоношенности содержание электролитов определяется два раза в день, при глубокой степени — каждые 6-8 часов. Как недостаток, так и переизбыток могут нанести вред: обезвоживание или возникновение отеков, нарушения сердечного ритма и другие.
Повышение билирубина
Допустимый уровень билирубина в крови у недоношенного ребенка — 171 мкмоль/л.
Основной метод лечения неосложненной желтухи новорожденных — фототерапия в сочетании с «выпаиванием» глюкозой либо внутривенным вливанием растворов. Ребенок без одежды помещается под специальную лампу с ультрафиолетовым излучением, который разрушает билирубин в коже и способствует его выведению. Для защиты глаз надеваются специальные очки. Одни сеанс может продолжаться несколько часов, с перерывами на кормление.
При показателе 205,2 мкмоль/л рассматривается вопрос о заменном переливании крови.
Правильно и вовремя проведенная фототерапия во многих случаях помогает избежать переливания крови.
Борьба с инфекцией
Многие малыши инфицируются еще внутриутробно или во время родов от мамы. Часто инфекция присоединяется уже после рождения. Каковы последствия? Из-за недостаточной активности иммунитета любой болезнетворный микроорганизм может привести к развитию тяжелых заболеваний. Например, пневмонии (воспаление легких), сепсиса (распространение инфекции с кровью по всему организму), остеомиелита (гнойный очаг в кости) и других.
Поэтому, как правило, глубоко недоношенным детям с первого дня жизни назначаются антибиотики. При умеренной степени недоношенности — по показаниям: пневмония, реализация внутриутробной инфекции и другие.
Желательно до начала лечения набрать кровь и мочу с посевом на питательные среды. Исследование выполняется для выявления у малыша болезнетворного микроорганизма и выбора антибиотика, который действует именно на эту бактерию.
- До родов. Лечение выявленных инфекционных заболеваний до и/или во время беременности: кольпит, пиелонефрит, гайморит, тонзиллит и другие.
- После родов. В помещении, где находится малыш, тщательно проводится влажная уборка, кувез и резервуары для подачи кислорода обрабатываются растворами антисептиков. Вы должны соблюдать правила личной гигиены.
- Снижению натяжения и уменьшению риска спадания (ателектазов) легочных мешочков.
- Удалению мокроты и вовлечению в дыхание других дополнительных участков легких.
Кровоизлияния в головной мозг
Значительно ухудшают прогноз и состояние ребенка: возможны судороги, отек тканей головного мозга (избыточное накопление жидкости), кратковременная задержка дыхания (апноэ), мелкие подергивания мышц лица и другие.
Считается, что при умеренной недоношенности и кровоизлияниях I-II степени очаги у большинства детей рассасываются, иногда даже бесследно.
При кровоизлияниях III-IV степени прогноз неблагоприятный: около 30-50% детей погибают к концу первого месяца жизни.
- При быстро прогрессирующем кровоизлиянии на большом участке и риске для жизни ребенка нередко гематома удаляется хирургическим путем.
- При I-II степени либо множественных мелкоточечных кровоизлияниях лечение консервативное.
- Обеспечивается полный покой, ограничиваются световые и звуковые раздражители, подсушивание и обмывание проводится осторожно и без излишних движений, проведение болезненных процедур сводится к минимуму.
- После рождения всем детям для профилактики вводят витамин К, который участвует в выработке протромбина (белка крови) и способствует свертыванию крови. При произошедшем кровоизлиянии витамин К назначают в течение трех дней.
- При уровне гемоглобина ниже 80 г/л рекомендуется внутривенное введение эритроцитарной массы.
Второй этап выхаживания — отделение недоношенных детей
Создаются условия для восстановления или реабилитации, в которых нуждается почти каждый ребенок, рожденный раньше предполагаемого срока. Продолжительность нахождения в стационаре, объем медицинской помощи и процедур зависит от степени недоношенности и приспособительных возможностей малыша.
Поэтому морально подготовьтесь к длительному пребыванию в отделении для недоношенных детей: от нескольких недель до двух-трех месяцев.
Если у вас роды произошли в специализированном перинатальном центре, то проблем и задержек с переводом из одного отделения в другое не возникает. Когда роды происходят в обычном родильном доме, то маму и кроху из одного медицинского учреждения в другое перевозят на оборудованной скорой помощи.
В отделении для недоношенных детей вы находитесь рядом с малышом всё время — в палате «мать и дитя». Такой подход позволяет вам самостоятельно ухаживать за крохой, кормить по первому требованию, поддерживать эмоционально во время лечебных манипуляций и процедур. Ребенок постоянно чувствует ваше тепло и слышит ваш голос, что, безусловно, способствует более быстрому его восстановлению.
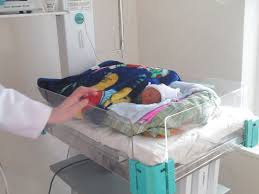
Тепловой режим
Малыш с умеренной степенью недоношенности обычно неплохо удерживает тепло, поэтому не всегда дополнительно обогревается. Однако, при необходимости, иногда помещается на столик с подогревом.
Иной подход применяют к ребенку с глубокой степенью недоношенности, самостоятельно плохо удерживающему тепло. Еще на некоторое время он остается в камере кувеза, в которой постепенно уменьшается температура воздуха. При необходимости в камеру инкубатора подается увлажненный и подогретый кислород. Как только кроха начинает лучше удерживать тепло, то его переносят на столик с подогревом.
Однако этого недостаточно: необходимо помочь малышу приспосабливаться к условиям жизни вне утробы.
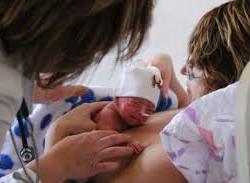
Метод «Кенгуру»
Основан на контакте матери с малышом — «кожа к коже». Папа также может принять участие в процессе: заменить маму в случае болезни или плохом самочувствии.
Основная идея метода: ежедневное выкладывание крохи голым тельцем на кожу груди матери в течение нескольких часов. Ребенка располагают в положении лежа на животе с обращенным к матери личиком, что напоминает позу «лягушки». Для сохранения температуры на голову малыша надевают шапочку, а сверху прикрывают теплым одеяльцем.
В первые дни ребенка выкладывают на мамину грудь на 20-40 минут по два раза в день. Затем продолжительность «сеанса» постепенно увеличивается до нескольких часов. После выписки домой вы можете продолжить применять способ в домашних условиях.
Доказано, что метод «Кенгуру» не только обогревает кроху, но еще позитивно влияет на его физиологию и психику.
- Не тратит энергию на образование собственного тепла и плач.
- Нормализуется сон и бодрствование, а также их чередование.
- Улучшается дыхание и работа сердца, насыщение крови кислородом.
- Непосредственная близость маминой груди и запах молока способствует развитию и согласованию врожденных рефлексов: сосательного, глотательного и поискового.
- Ускоряется созревание коры головного мозга, выздоровление, восстановление и приспособление к новым условиям жизни.
- Лучше и быстрее набирает в весе.
Метод «Кенгуру» хорош, но применяется только после улучшения состояния ребенка, при отсутствии судорог и стабилизации основных показателей (дыхания, сердечного ритма, артериального давления).
Разновидностью данного метода являются «слинги», с помощью которых можно носить на себе кроху в течение несколько часов.
Наблюдение за недоношенным
При необходимости еще какое-то время продолжается контроль и регистрация некоторых показателей: артериального давления, частоты дыхания, сердечных сокращений, насыщения крови кислородом.
И тут ваша помощь неоценима. Вы можете принимать участие в выполнении некоторых простых процедур и манипуляций. Ведь совсем несложно научиться пользоваться столиком с подогревом, лампой для фототерапии или кувезом.
Подход имеет преимущество: кроха чувствует, что вы находитесь рядом и заботитесь о нем с теплотой. Несомненно, это помогает малышу быстрее адаптироваться к новым условиям жизни.
Лечение лекарственными препаратами
- Желтуха недоношенных: продолжается фототерапия и «выпаивание».
- Улучшение работы головного мозга: с третьей недели жизни — ноотропы (Кортексин, Пирацетам).
- Мягкое успокоительное и улучшение работы головного мозга: Глицин.
- Борьба с судорогами: Фенобарбитал (основной препарат), Конвулекс или Депакин.
- Расширение сосудов и улучшение кровообращения: Циннаризин.
- Улучшение обмена веществ, питания сердечной мышцы, выработки гемоглобина: витамин Е.
Реабилитация недоношенных детей
На первом году жизни организм незрелого малыша обладает большими возможностями для восстановления и ускорения созревания поврежденных органов и тканей. Вам и медикам предстоит совместно помочь крохе.
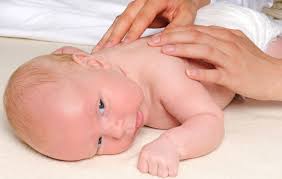
Массаж для недоношенных детей
Достаточно эффективно проведение процедуры, но, к сожалению, кожа у недоношенных детей тонкая и сухая, поэтому имеются некоторые ограничения. Кроме того, помните, что массаж назначается обычно педиатром или невропатологом с разрешения окулиста, поскольку имеется риск развития ретинопатии недоношенных.
Основные принципы
Обычно первые сеансы массажа начинают с 1-1,5 месяца жизни.
У недоношенного ребенка имеются нарушения в работе нервной системы, что ведет либо к повышению, либо понижению тонуса мышц. В первом случае преобладают процессы возбуждения, во втором — торможения.
При повышенном тонусе разрешается лишь легкое поглаживание, при пониженном тонусе выполняется растирание, разминание, поколачивание. Массаж на этом этапе сочетается с пассивной гимнастикой: сгибание ручек и ножек, повороты головы и другие.
По мере взросления ребенка добавляется выполнение активных упражнений: с весом тела при рождении менее 1500 граммов — с шестимесячного возраста, более 2000 граммов — с двух-трех месяцев жизни.
Малыша заставляют выполнять определенные несложные действия. Например, повороты туловища вначале на один бок, затем — на другой, побуждение к ползанию и другие. С 7-8 месяца жизни упражнения усложняются с учетом индивидуальных особенностей и умений малыша к этому возрасту. Ребенка учат поворачиваться со спины на живот, с живота на спину, вставать на четвереньки, присаживаться и другим действиям.
- Помещение должно быть проветренным и иметь температуру воздуха 20-24 o С.
- Малыш быстро переохлаждается, поэтому оголяется только та часть тела, которая массажируется.
- Занятия проводятся либо за 30-40 минут до еды, либо через два часа после нее.
- Гимнастика и упражнения не выполняются перед сном, поскольку ребенок приходит в состояние возбуждения.
- Пассивная гимнастика проводится ежедневно по 2-3 раза в день, в одно и то же время. Первое время ее продолжительность составляет около 5 минут, поскольку малыш быстро устает. Затем длительность занятий постепенно увеличивается.

Гимнастика в воде
Проводится у умеренно недоношенного ребенка примерно 7-10 дня жизни, у глубоко недоношенного малыша — с третьей-четвертой недели жизни.
Температура воды в ванночке — не ниже 37 o С. Длительность процедуры в первое время не должна превышать 5-7 минут, затем постепенно можно увеличить ее продолжительность до 8-10 минут.
Для выполнения гимнастики необходимо два человека. Помощник держит кроху на своих сомкнутых ладонях и предплечьях, на которых находится малыш, лежа на спине. Ребенок опускается в воду таким образом, чтобы он погрузился в нее полностью, кроме головы.
- Разжимание пальчиков на кистях. Отведение больших пальцев кистей и совершение ими круговых движений.
- Вращение кистей.
- Разгибание и сгибание ручек в локтевых суставах, пальцев на стопах, ног в коленных суставах.
- Опускание и поднятие ножек вертикально туловищу так, чтобы они не сгибались в коленях.
- Отведение бедер с захватом согнутых колен.
Первое время гимнастику обычно выполняет медицинский персонал, но постепенно и вы должны овладеть приемами. При выполнении гимнастики в домашних условиях вам может помочь папа ребенка или другой член семьи.
Возможно применение электрофореза с лекарственными препаратами, а также аппликаций с парафином и озокеритом.
Существенный минус состоит в том, что все перечисленные методики довольно эффективны, но они могут применяться лишь тогда, когда ребенок немного подрастет, наберет в весе и станет себя лучше чувствовать.
То есть самые маленькие остаются «обездоленными». Между тем, именно они нуждаются в более бережном и вместе с тем эффективном выхаживании.
Новинки в реабилитации глубоко недоношенных детей

Светотерапия
На участки тела воздействуют инфракрасными лучами. Доказано, что они улучают работу клеток кожи и сосудов, а также проникновение кислорода в ткани. Благодаря такому эффекту запускается каскад реакций на месте воздействия, которые распространяются на весь организм — «вторичные ответы». В результате ускоряется восстановление тканей, а также запускаются собственные механизмы выздоровления.
Хорошо зарекомендовал себя аппарат «Биоптрон».

Тактильная стимуляция
Заключается в мягком воздействии на определенные зоны ладоней и пальцев недоношенного крохи. При применении методики понижается тонус мышц и улучшается выработка пищеварительных ферментов.
Методика положительно влияет на развитие речи и слуха, эмоциональных реакций у ребенка. Поэтому желательно, чтобы вы овладели приемами под руководством медперсонала в стационаре и продолжили занятия дома.
Методика разработана Е. И. Токовой в 2001 году и хорошо себя зарекомендовала при выхаживании глубоко недоношенных детей, которым противопоказаны массаж, упражнения и физиопроцедуры.

Ранние психосенсорные занятия
Проводится обучение детей по индивидуально разработанным программам — используются элементы кондуктивной педагогики. Согласно ей, все реабилитационные мероприятия проводятся в течение всего дня.
И тут без вашей помощи не обойтись: после обучения вы общаетесь с ребенком при помощи простейших игрушек на протяжении длительного времени. В результате у ребенка, постоянно чувствующего вашу поддержку, формируются реакции (зрение, слух) согласно возрасту, улучается познавательное и психическое развитие.
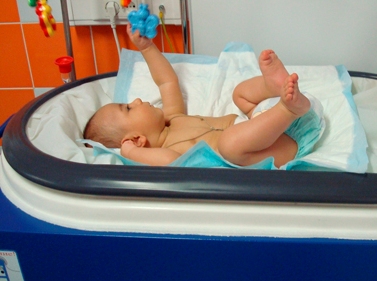
Сухая иммерсия
Метод заключается в искусственном создании состояния невесомости — имитация внутриутробного состояния.
На поверхность ванночки с водой закрепляется специальная водонепроницаемая пленка, на которую укладывается кроха. Проведение процедуры снимает нагрузку с мышц и суставов (уменьшается тонус мышц), способствует улучшению работы сердца и сосудов, нормализации артериального давления и сердечного ритма, набору веса.
Первые процедуры рекомендуется проводить в течение 10-15 минут, постепенно увеличивая их продолжительность до 30 минут.
Доказано положительное влияние музыки и пения в сочетании с движениями вместе с малышом на руках. Существуют направления, согласно которым определенные мотивы рекомендуются при тех или иных неврологических нарушениях. Например, для легковозбудимых детей — колыбельные или лирические песни, для детей с синдромом угнетения — в маршевом или плясовом ритме. Однако пока это направление не получило широкого распространения.
1. Методики применяются поэтапно с учетом индивидуальных особенностей организма крохи и степени недоношенности.
2. Проведение тех или иных реабилитационных мероприятий зависит от оснащенности медицинского учреждения аппаратурой и укомплектованности квалифицированным медицинским персоналом. Чем выше уровень перинатального центра – тем больше имеется возможностей.
3. Реабилитация начинается и проводится в стационаре. После выписки вы продолжаете выполнять рекомендации врачей в домашних условиях: массаж, гимнастка в воде, упражнения и другие.
- Вес — 2000-2300 и более граммов.
- Малыш хорошо себя чувствует и набирает в весе стабильно на протяжении трех-пяти дней.
- Ребенок самостоятельно удерживает температуру тела без дополнительного обогрева в течение 24-48 часов.
- Малыш сосет вашу грудь, даже если он делает это недостаточно активно и нуждается в докорме.
- Вы готовы самостоятельно ухаживать за крохой.
Недоношенный ребенок дома — третий этап
Оказавшись дома, вы полностью берете всю ответственность за малыша на себя. Согласитесь, что даже «бывалой маме» иногда бывает страшно остаться один на один с глубоко недоношенным крохой. Возникает много вопросов, даже если «проживая» в стационаре в один-два месяца вам было всё понятно и предельно ясно.
Мы составили некую «памятку», чтобы заглянув в нее, вам было легче справиться самостоятельно со многими моментами.
Уход за недоношенным ребенком в домашних условиях
Подразумевает аспекты, характерные для малыша, рожденного раньше срока.
- Кроха чувствителен к громким звукам из-за несозревшей нервной системы. Поэтому позаботитесь, чтобы в доме царила тишина и покой.
- Помогайте малышу сохранять собственное тепло и не тратить свою энергию на его выработку. Поддерживаете температуру воздуха в комнате в пределах 24-26 o С. Не забывайте, что метод «Кенгуру» также поможет крохе сохранить свое тепло.
- Создайте в комнате умеренное освещение.
- Дополнительно увлажняйте воздух. Особая необходимость в этом имеется в зимнее время года — когда воздух пересушен из-за отопления помещений. Увлажнители бывают ультразвуковыми («разбивают» воду до состояния тумана), паровыми (вода в них закипает) и холодовыми с самостоятельным испарением воды. Выбирая увлажнитель, отдайте предпочтение прибору, который работает бесшумно и действительно увлажняет воздух.
- Ежедневно проводите влажную уборку в комнате малыша.
- Проветривайте помещение, предварительно перенеся ребенка в другую комнату. В зимнее время — два-три раза в сутки, в летнее время старайтесь форточку держать приоткрытой. Избегайте сквозняков.
- Старайтесь, чтобы в комнату к малышу не заходили люди, не помогающие вам ухаживать за ним.
- Объясните родным и знакомым, что походы к вам в гости придется отложить до «лучших» времен — пока кроха не окрепнет. Помните, что больной с вирусной инфекцией становится заразным примерно за 24 часа до появления первых признаков болезни.
- Больным (чихающим, кашляющим, температурящим) не позволяйте заходить в комнату к малышу.
- Если рядом с вами живут домашние животные, то попросите знакомых на время их приютить. Либо не подпускайте котов и собак к ребенку. Животные являются источником аллергенов и переносчиками большого количества болезнетворных микроорганизмов.
Наружный кожный покров тонкий и незрелый, быстро отдает тепло и повреждается, склонен к образованию опрелости.
Уделяйте пристальное внимание коже и проводите ежедневный уход за ней в определенной последовательности перед первым или вторым кормлением:
1. Лицо младенца умывайте рукой с теплой водой либо протирайте смоченным в воде тампоном.
2. Глаза обрабатывайте ватным тампоном, смоченным в воде. Начинайте с наружного угла глаз и двигайтесь по направлению к носу. Для каждого глаза используйте отдельный тампон.
3. Носовые ходы прочищайте при помощи ватных турундочек (скрученных из ваты в трубочки длинной 3-4 см), смоченных в растительном или детском масле. Для каждого носового хода используйте отдельную турундочку.
4. Ушные раковины обтирайте влажной салфеткой, попутно обрабатывая область кожи за ушами — частое расположение опрелостей.
5. Кожа малыша обрабатывается стерильным растительным маслом (кипятится на водяной бане в течение 10 минут) либо косметическим детским маслом. Также обрабатывайте складки кожи, в которых нередко образуются опрелости: подмышки, между ягодицами, в промежности, кожа шеи.
6. Подмывайте малыша после каждого мочеиспускания или отхождения стула. Девочек — спереди назад, чтобы не допустить попадания каловых масс и инфекции в мочевыводящие пути.
На заметку!
При появлении опрелостей можно использовать мазь Бепантен, которая ускоряет заживление. Не применяйте самостоятельно мази, содержащие гормоны.

Обработка полости рта у ребенка
Если у младенца слизистая полости рта чистая, дополнительно за ней не нужно ухаживать.
Однако недоношенный малыш склонен к появлению молочницы, которая вызывается грибком рода кандида, живущего в организме каждого из нас. В норме его размножение сдерживается иммунной системой. При недостаточной активности иммунитета грибок активизируется, приводя к развитию заболевания.
При молочнице лучше обратиться к врачу за назначениями. Обычно доктор прописывает обрабатывать полость рта водным раствором метиленовой сини, а внутрь принимать лактобактерии.
От обработки полости рта раствором питьевой соды рекомендуется воздержаться — возможны ожоги.
Купание недоношенного ребенка
Начинается с учетом степени недоношенности: при умеренной — с 7-10 дня жизни, при глубокой — с третьей-четвертой недели жизни.
- Купайте ребенка за 40 минут до кормления либо через два часа после него.
- Предварительно согрейте помещение до 24-26 o С.
- Недоношенных детей в первое время рекомендуется купать в чистой кипяченой воде либо отваре трав, температура которой составляет 37-38 o С. Как только кроха немного окрепнет, кипятить воду необязательно.
- Прежде чем налить воду, обдайте ванночку кипятком.
- Мылом пользуйтесь не чаще одного-двух раз в неделю.
- Берегите ушки от попадания воды. Для надежности перед купанием смочите два ватных шарика в подсолнечном или детском масле, и вставьте неглубоко в наружный слуховой проход.
- Первые водные процедуры выполняйте в течение 5-7 минут, постепенно увеличивая продолжительность купания.
- В первое время купайте малыша без приспособительных подставок. Чтобы не испугать кроху, погружайте его в воду постепенно, начиная с ножек и достигая плеч. Головка не погружается в воду, а находится на вашем изгибе локтя либо ладони. При этом безымянный палец и мизинец удерживают головку с одной стороны, большой палец — с другой, а средний и указательный пальцы располагаются вдоль спины под шеей. Предварительно можете потренироваться на кукле либо прибегните к помощи домочадцев.
- Купайте малыша, начиная с верхней части тела, постепенно опускаясь к ножкам, не пропуская кожные складки (подмышки, шею, промежность).
- Прежде чем мыть голову, слегка запрокиньте ее назад, а воду набирайте ладонью.
- После купания перенесите малыша на теплое полотенце и обсушите осторожными движениями (не вытирайте!). Осушите ушки ватными палочками с ограничителем, а носик прочистите ватными турундочками. Затем оденьте на малыша одежду.
- В первый год жизни купайте кроху ежедневно в летнее время, зимой — можно через день.

Прогулки с недоношенным ребенком
Свежий воздух оказывает положительное влияние на организм в целом. Однако касательно недоношенного крохи, не спешите с прогулками.
После выписки из стационара воздержитесь от прогулок на 1,5-2 недели, чтобы ребенок привык к новым условиям жизни и не испытывал стресс.
Общие рекомендации
Первая прогулка продолжается 10-15 минут, затем время пребывания на воздухе постепенно увеличивается на 15 минут, достигая 1-1,5 часов в день.
Перед выходом на улицу одевайте малыша согласно погоде, но его личико оставляйте открытым.
При температуре воздуха +25 +26 o С можно гулять с ребенком, родившимся с весом 1500 граммов, через две недели после выписки из стационара.
При температуре воздуха +10 o С разрешаются прогулки, если малыш достиг возраста 1-1,5 месяцев и весит не менее 2500 граммов.
При температуре воздуха менее +10 o С гуляют при достижении малыша двухмесячного возраста с массой тела 2500-3000 граммов.
При температуре воздуха -10 o С прогулки желательно отложить на один месяц после выписки из больницы.
Недоношенные дети: какой ребенок считается недоношенным, реабилитация и выхаживание, особенности развития, мнение врача-педиатра — видео
Реабилитация недоношенных детей: врачи используют гамаки — видео
Кормление недоношенных детей
Организм младенца, рожденного намного раньше предполагаемого срока, нуждается в повышенном поступлении витаминов, питательных веществ, минералов.
Наиболее важны первые две недели жизни. Нехватка питательных веществ приводит к задержке созревания органов и систем — например, нервной ткани при недостатке углеводов.
В организации питания учитывается несколько ключевых моментов:
1. Когда и как первый раз кормить?
2. Можно ли ребенка прикладывать к маминой груди?
3. Каков объем питания на одно кормление?
4. Чем кормить: маминым молоком либо молочной смесью?
Подход зависит от срока гестации и массы тела ребенка при рождении.
Первое кормление
При первой степени недоношенности и хорошем состоянии здоровья
Кроху прикладывают к маминой груди в родильном зале в течение первых 20-30 минут жизни либо спустя два-три часа после рождения.
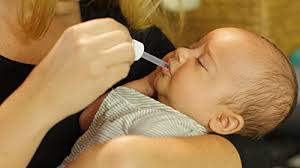
При сроке менее 33-34 недель гестации и массе тела ребенка при рождении до 2000 граммов
Вначале подготавливается кишечник и желудок малыша к новому виду питания и восполняется жидкость внутривенным введением растворов. Первые несколько кормлений малышу предлагают питье в виде 5% раствора глюкозы. При хорошей переносимости приступают к кормлениям.
Незрелый кроха не усваивает необходимый полный объем питания, поэтому количество смеси или грудного молока увеличивается постепенно. Недостающую жидкость и калории ребенок получает в виде внутривенных вливаний растворов и/или в виде питья раствора глюкозы внутрь.
Чем кормить?

Естественное вскармливание
Наиболее предпочтительно, когда недоношенный малыш получает мамино молоко либо через шприц, либо при прикладывании к груди. Природой так задумано, что оно содержит больше белка, факторов иммунной защиты, магния, железа и много других компонентов.
К тому же естественное вскармливание экономически выгодно, малыш меньше болеет, у него быстрее созревает слизистая желудка и кишечника.
Однако, увы, не всегда имеется возможность кормить малыша маминым молоком. Тогда используются молочные смеси для смешанного естественного или полностью искусственного вскармливания.
Смесь для недоношенных детей
Рекомендуются специально обогащенные молочные смеси.
Сравнительная характеристика наиболее часто используемых смесей:
- Содержит смесь ненасыщенных жирных кислот, способствующих укреплению зрения и созреванию нервной системы.
- 70% сывороточного белка, легко усваиваемого организмом крохи.
- Неоптимальное соотношение цинка и меди.
- Содержит пальмовое масло, ухудшающее всасывание кальция и жиров из кишечника, что негативно сказывается на созревании нервной системы и формировании костей.
- Повышенное содержание легкоусвояемых жиров, фолиевой кислоты, витамина Е.
- Правильное соотношение белка.
- Правильное соотношение кальция и фосфора.
- Достаточный уровень железа и витамина Е.
- Содержат нуклеотиды, отвечающие за синтез белков.
- Аминокислоты способствуют выработке белка, созреванию нервной и пищеварительной систем.
- Достаточное количество углеводов.
- Высокий уровень йода.
- Немного железа и цинка.
- Содержит пальмовое масло.
Смеси-фортификаторы
Применяются как добавки к естественному или смешанному грудному вскармливанию — например, «Неонатал-ВМF» фирмы «Нутриция».
Смеси содержат полиненасыщенные жирные кислоты (ПНЖК), оказывающие благоприятное воздействие на физическое и психическое развитие крохи, способствующие созреванию нервной системы.
Донорское грудное молоко
Не рекомендуется использовать в свежем виде, поскольку имеется высокий риск заражения малыша возбудителями инфекционных заболеваний от другой женщины.
Однако возможно применение донорского грудного молока после заморозки, которая губительно действует на болезнетворные микроорганизмы.
Хранение грудного молока — свой «молочный банк» в домашних условиях
В первое время малышу не требуется большого объема питания. Поэтому вы можете замораживать остатки своего сцеженного молока после кормления. В дальнейшем этот запас вам пригодится, и не один раз.
- Быстрая заморозка в морозильных камерах с холодным потоком воздуха (технология No Frost).
- Использование специальных контейнеров для сбора и хранения молока.
- Не рекомендуется доливать свежее сцеженное молоко в порцию, собранную ранее и уже замороженную.
- Хранение при температуре -18-20 o С до 6 месяцев или года.
- Разморозка при комнатной температуре либо под краном с теплой водой. Не используется микроволновка.
Объем кормления
- Ребенка с весом более 2000 граммов и при наличии у него сосательного и глотательного рефлексов прикладывают к маминой груди, а при необходимости докармливают из шприца, рожка или ложечки.
- Вес от 1500 до 2000 граммов — первые кормления по 5 мл, от 1000 до 1500 граммов — по 2-3 мл. Количество смеси или маминого молока постепенно увеличивается на 3-5 мл. Кроха кормится через 2-2,5 часа без ночных перерывов.
- Масса тела менее 1000 граммов — первое кормление спустя 12-24 часа после рождения. Начинают с 2-3 мл на одно кормление, постепенно увеличивая количество смеси или грудного молока на 2-3 мл.
По мере увеличения количества питания и улучшения состояния ребенка объем внутривенных вливаний уменьшается.
Способы кормления недоношенных детей
- Старше 33-34 недель: ребенок обычно прикладывается к маминой груди. При необходимости малыш докармливается через шприц или ложечку.
- До 33-34 недель: у малыша слабо выражены глотательный и сосательный рефлексы. Поэтому, как правило, глюкоза, молочная смесь или грудное молоко вводятся при помощи зонда.
Предпочтительно вводить в желудок через полость рта. Использование зонда через носовые ходы нарушает прохождение воздуха и нередко приводит к кратковременной остановке дыхания (апноэ).
- Каждый раз зонд перед кормлением вводится в желудок, по завершению — удаляется.
- Ребенок постоянно получает мамино молоко на протяжении суток в виде медленных, буквально по каплям, вливаний в желудок при помощи подключенного зонда к инфузионному насосу. Наиболее часто применяется у глубоко недоношенных детей.
Удобно и используется при отсутствии необходимости в кормлении через зонд, но состояние ребенка не позволяет приложить его к маминой груди. При таком способе кормления кроха выполняет движения, как при сосании маминой груди. В дальнейшем при естественном вскармливании малыш лучше захватывает сосок.
При кормлении из бутылочки через соску малыш неправильно выполняет сосательные движения, что затрудняет впоследствии грудное вскармливание. Фактически малыш ленится, ибо привыкает легко получать питание через соску. Тогда как для получения молока из маминой груди необходимо прилагать усилия.
Вместо шприца можно использовать ложечку или рожок, но ими пользоваться менее удобно.
Стадии грудного вскармливания
Разработаны специально для глубоко недоношенных детей, но они применимы для малышей, родившихся с небольшой степенью незрелости. Сроки перехода от одного этапа к другому индивидуальны: зависят от «обучаемости» крохи и его состояния.
Первый этап
Ребенка кормят через зонд, иногда одновременно используя пустышку с имитацией соска маминой груди. Подход стимулирует малыша совершать глотательные и сосательные движения, что не создает помех для кормления грудью в дальнейшем. Для ребенка такое действие привычно: в утробе мамы он сосет свой палец.

Второй этап
Заключается в непитательном кормлении, которое стимулирует развитие сосательного и глотательного рефлексов.
Как только самочувствие крохи улучшается и становится стабильным, то его вынимают из кувеза на некоторое время и стараются вложить в полость рта сосок.
Третий этап
Ребенка продолжают прикладывать к маминой груди, вкладывая в полость его рта сосок одновременно с катетером, имеющим несколько отверстий. При этом другой конец опускают в емкость с молочной смесью или сцеженным грудным молоком.
На этом этапе также можно кормить малыша через шприц, но при этом предлагают маме вложить свой палец крохе в полость рта.
Цель такого подхода: в полость рта ребенка попадает питательная жидкость без усилий и для запоминания.
Четвертый этап
Кроху прикладывают к маминой груди, не используя приспособления и постепенно переходя к полному грудному вскармливанию. При необходимости продолжают докармливать.
Первое время малыш всё еще слаб, поэтому не ждите, что он будет сосать вашу грудь активно и насытится быстро. Помогите своему малышу: если он останавливается, то не торопитесь, а лучше дайте ему небольшую передышку.
Набор веса у недоношенного ребенка
Является одним из важных факторов, определяющим здоровье и физического развитие крохи. Прибавка массы тела зависит от степени недоношенности, веса при рождении, правильного вскармливания и самочувствия крохи.
На первом этапе: с момента рождения до 7-10 суток жизни
Ребенок теряет около 5-15% от веса тела при рождении, в зависимости от степени недоношенности. Это называют физиологической потерей массы тела.
На втором этапе
Происходит стабилизация и постепенная прибавка в весе. Однако морально приготовьтесь к тому, что вначале глубоко недоношенный малыш набирает примерно по 5-15 граммов в день либо удерживает набранный ранее вес в течение нескольких дней. Иногда и вовсе после, казалось бы, значительного рывка вперед скидывает по нескольку граммов в день. Пусть вас это не пугает. Главное — положительная динамика и понедельная прибавка в весе.
Стабильный и хороший набор веса в течение нескольких дней — один из критериев для выписки из стационара.
Третий этап — домашние условия
Ребенок постепенно набирает в весе при хорошем уходе и самочувствии, правильном и полноценном вскармливании.
Однако даже идеальные условия не позволяют недоношенному крохе быстро догнать сверстников. Обычно малышу, рожденному на один месяц раньше, удается это сделать лишь к годовалому возрасту, на два месяца — к двум годам жизни, на три месяца — к трем годам.
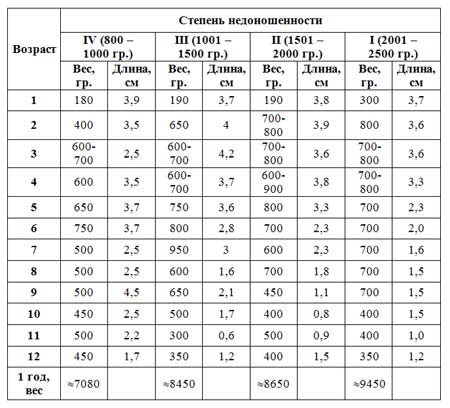
Таблица набора веса недоношенных детей
Приводим цифры помесячной прибавки в весе и росте у недоношенных детей до года.
Наблюдение недоношенных детей
Во многих городах активно развивается служба катамнестического наблюдения за малышами, родившимися с экстремально низкой массой тела.
Катамнестическое наблюдение
Представляет собой сбор информации о малыше после окончания лечения в стационаре и постоянное активное наблюдение в дальнейшем.
В катамнестическом отделении или кабинете работают врачи разных специальностей: педиатр, окулист, детский невропатолог, генетик, ортопед, специалист по УЗИ-диагностике и другие. В целом работа направлена на активное выявление и одновременное комплексное лечение различных заболеваний у малыша: и глаз, и ушей, и кишечника, и нервов.
Как правило, катамнестические кабинеты или отделения прикрепляются к медицинским научным кафедрам, поэтому малыша при необходимости консультируют доценты и/или профессора.
Обычно по достижению возраста трех лет малыш передается под наблюдение врачей по месту жительства.
К сожалению, не всегда имеется возможность получить такую комплексную квалифицированную помощь.
Наблюдение за недоношенными детьми на участке
Вам необходимо наладить тесный контакт с врачами в поликлинике по месту жительства. Поскольку, даже находясь круглосуточно возле малыша, вы можете вовремя не распознать изменения в поведении и состоянии ребенка: развитие анемии, отставание в росте и развитии, неврологические нарушения, рахит и другие. Между тем, раннее выявление и лечение заболевания — залог здоровья.
- Педиатр наблюдает за состоянием малыша, прибавкой веса и роста, организует оптимальное питание, направляет на анализы (общий анализ крови, мочи, УЗИ) и на консультации к узким специалистам, дает рекомендации по введению прикорма и многое другое. следит за развитием зрения.
- Невропатолог оценивает психическое развитие малыша и состояние нервной системы.
- ЛОР берет под контроль состояние верхних дыхательных путей.
- Ортопед или хирург — развитие костей и мышц.
- Первый визит — на следующий день после выписки.
- Вторая-четвертая неделя после выписки — один раз в неделю.
- Четвертый-шестой месяц жизни — один раз в две недели.
- С шести месяцев до одного года — один раз в месяц.
Прививки недоношенным детям
Малыши, рожденные раньше срока, имеют меньшую сопротивляемость инфекциям, чем доношенные дети. Поэтому их рекомендуется прививать в соответствии с общепринятыми схемами.
Однако проведены исследования, доказывающие, что у детей с массой тела менее 1500 граммов, привитых в обычные календарные сроки, иммунный ответ на введение вакцины невыраженный. Вероятно, это также связано с низкой активностью иммунной системы.
Поэтому в большинстве случаев прививки недоношенным детям вводятся по индивидуальным схемам.
БЦЖ — вакцина против туберкулеза

Не вводится ребенку с весом менее 2000 граммов. Малыш получает прививку перед выпиской со второго этапа выхаживания. В редких случаях прививка откладывается до 3-6 месяца жизни.
Наиболее часто применяют вакцину БЦЖ-М — для щадящей первичной вакцинации.
ВГБ — вакцина против вирусного гепатита В
Водится всем недоношенным детям в течение первых 12 часов жизни.
При выявлении у матери вируса гепатита В ребенок дополнительно получает специфический иммуноглобулин против гепатита В — в учреждениях, в которых имеется такая возможность. При этом первая дозы вакцины не засчитывается, а ребенок в дальнейшем получает полный курс вакцинации: три прививки.
Вакцины против инфекционных заболеваний
- Полиомиелит — вирусная инфекция, которая «любит» нервную систему, приводя к необратимому параличу мышц (отсутствию движений). В тяжелых случаях быстро наступает смерть от паралича дыхательных мышц. Заболевание неизлечимо. В группе риска — дети до пяти лет. поражает нервную систему, приводя к возникновению судорог всех мышц, которые сокращаются несогласованно. Смерть может наступить от паралича дыхательных мышц. приводит к воспалению верхних дыхательных путей. Тяжесть течения болезни обусловлена воздействием крайне ядовитого дифтерийного токсина. В группе риска — дети в возрасте 3-7 лет. вызывает воспаление верхних дыхательных путей и проявляется приступообразным спазматическим кашлем. Во время приступа возможна остановка дыхания. Наиболее восприимчивы не привитые дети до 5 лет.
- Гемофильная инфекция протекает тяжело у детей первых трех-четырех лет жизни, приводя к развитию менингита (воспаление оболочек мозга), отита (воспаление слухового прохода), пневмонии.
Возможно введение вакцины АДС-М, содержащей дифтерийный и столбнячный анатоксины (токсины). В ней отсутствует коклюшный компонент, который тяжелее переносится малышом.
Однако у детей, рожденных намного раньше предполагаемого срока, в основном используются комбинированные вакцины.
Против гемофильной инфекции вводится вакцина Акт-ХИБ или Хиберикс.
- Живые ослабленные вирусы.
- Убитые вирусы (инактивированные).
Комбинированные вакцины
Нашли широкое применение и наиболее предпочтительны, поскольку недоношенными детьми они обычно переносятся хорошо. К тому же количество инъекций значительно сокращается.
Комбинированные вакцины содержат столбнячный, коклюшный, дифтерийный, гемофильный и полиомиелитный компоненты, которые водятся одномоментно. Наиболее часто используется вакцина Инфанрикс или Пентаксим.
Подробнее о прививках
IX Международная студенческая научная конференция Студенческий научный форум — 2017

ОСОБЕННОСТИ УХОДА ЗА НЕДОНОШЕННЫМ НОВОРОЖДЕННЫМ В УСЛОВИЯХ СТАЦИОНАРА
1 Государственное бюджетное образовательное учреждение среднего профессионального образования «Свердловский областной медицинский колледж”
Текст работы размещён без изображений и формул.
Полная версия работы доступна во вкладке «Файлы работы» в формате PDF
Актуальность: Недоношенность — одна из основных причин смерти новорожденных. На долю недоношенных детей приходится 60-70% ранней неонатальной смертности. Проблема выхаживания недоношенных чрезвычайно сложна, так как дети еще не созрели для существования вне материнского организма. Это заставляет отнестись к недоношенности как к проблеме особой важности и требует особого внимания. В гинекологических и акушерских стационарах ведется активная работа для профилактики преждевременных родов, но все же если они происходят, то для сохранения жизнеспособности детей родившихся раньше положенного срока необходимо создать специальные условия, как в момент рождения, так и в течение последующей адаптации ребенка. Основным условием успешного выхаживания недоношенных детей является создание специализированных отделений и особого ухода.
Уход за недоношенными детьми осуществляют с учетом физиологических особенностей: несовершенства терморегуляции, недостаточной сопротивляемости к инфекциям, наклонность к асфиктическим состояниям, незрелости органов и систем. В стационаре, имеющем все современные технологии, можно получать удовлетворительные результаты выхаживания.
При правильно организованной окружающей среде недоношенные дети выживают, развиваются и уже к концу 1-го года жизни догоняют своих доношенных сверстников по многим показателям.
Цель исследования: владеть знаниями о организации ухода за недоношенными в условиях стационара.
1)изучить литературу по данной теме
2)знать критерии недоношенности
3)изучить АФО недоношенных новорожденных
4) рассмотреть принципы выхаживания и особенности ухода за недоношенным новорожденным в условиях стационара
Глава 1.Общая характеристика недоношенного новорожденного
1.1 Определение недоношенности
Недоношенный ребёнок – ребёнок, родившийся при сроке менее 37 полных недель внутриутробного развития, с массой тела менее 2500 грамм и длиной тела менее 45 см. Учитывая современный уровень развития медицины, детей, родившихся с массой тела от 500 грамм при сроке гестации 22 недели и более, сделавшего хотя бы один вдох считают жизнеспособными.
Степень зрелости новорожденного зависит от его способности жить внеутробно и адаптироваться к условиям внешней среды. Наиболее тесно понятие зрелости связано с гестационным возрастом (сроком внутриутробного развития). Этот показатель является основным при оценке характера внутриутробного развития плода. Знание гестационного возраста новорожденных позволяет разделить их на 2 группы: соответствующие по развитию сроку беременности и отстающие в развитии по отношению к сроку беременности. Перинатальная и неонатальная заболеваемость и смертность у недоношенных малых для срока детей выше, чем у родившихся с нормальными для срока показателями. Исходя из гестационного возраста, выделяют четыре степени недоношенности:
I степень 35-37 недель, вес примерно 2001-2500 грамм
II степень 32-34 недели, вес примерно 1501-2000 грамм
III степень 29-31 неделя, вес примерно 1001-1500 грамм
IV степень менее 29 недель, вес менее 1000 грамм
В рамках медицинской статистики ведется учет всех новорожденных с массой тела от 500 до 999 грамм и от 1000 грамм. Но регистрация и включение этих детей в государственную статистику по смертности до настоящего времени осуществляется лишь по достижении ими 164 часов жизни.
Причины рождения недоношенных детей:
Социально-биологические: возраст матери менее 17 и более 30 лет, инфекционные заболевания матери, предшествующие аборты, неполноценное питание во время беременности;
Социально-экономические: профессиональные вредности, образовательный ценз, вредные привычки;
Клинические факторы: экстрагенитальные заболевания матери, оперативные вмешательства во время беременности, гестозы, психологические и физические травмы, инфекции плода;
Роль акушерки в профилактике преждевременных родов основывается на мероприятиях по правильному физическому и нервно-психическому развитию девочки в период полового созревания. В женских консультациях необходимо выделять беременных группы высокого риска в отношении возможности возникновения преждевременных родов (нарушения менструального цикла, инфантилизм, эндокринопатия, привычное невынашивание беременности, хронические инфекционные заболевания, аномалии развития половых органов, миома матки, рубец на матке и др.). Такие женщины нуждаются в самом тщательном наблюдении и соответствующем обследовании. При малейших признаках угрожающих преждевременных родов показана срочная госпитализация в акушерский стационар для проведения необходимого лечения.
Признаки недоношенности
Мягкие кости черепа
Кожа красная, сухая, морщинистая
Низкое расположение пупка
Яички не опущены в мошонку у мальчиков, у девочек большие половые губы не прикрывают малые
Недостаточное развитие подкожно-жировой клетчатки
Ногти не доходят до конца фаланг пальцев
Ушные раковины мягкие ,плотно прилегают к голове
Открыты малый и боковые роднички
Слабый тонус мышц
Увеличение объема сгибания в лучезапястном, голеностопном и коленном суставах
Слабо выражены рефлексы:
-автоматической ходьбы и т.д.
1.2.Особенности внутренних систем и органов у недоношенных
Головной мозг: сглаженность борозд, слабая дифференцировка серого и белого вещества. Незрелость коры обуславливает преобладание подкорковой деятельности: движения хаотичны, вздрагивания, тремор рук, клонус стоп. Вследствие незрелости терморегуляторных механизмов легкое охлаждение ( сниженная теплопродукция и повышенная теплоотдача), отсутствует адекватное повышение температуры тела на инфекционные процессы и легкое перегревание. Перегреванию способствует недоразвитие потовых желез.
Причины высокой теплоотдачи: относительно большая поверхность кожи (0,15 кв. м. на 1 кг массы у недоношенных, 0, 065 кв. м. у доношенных).Тонкий слой подкожно- жировой клетчатки ( 3- 8% у недоношенных и 16% у доношенных).Близкое расположение к поверхности кожи обильной сосудистой сети. Больший минутный объем дыхания на 1 килограмм массы( в 2 раза больше, чем у доношенных).
Сердечно — сосудистая система: нередко продолжают функционировать артериальный проток и овальное окно. Пульс слабого наполнения, частота 120-160 в минуту. Артериальное давление более низкое : систолическое 50- 80 мм рт. ст., диастолическое 20- 30 мм рт. ст.
Система органов дыхания: верхние дыхательные пути у недоношенных узкие, диафрагма расположена относительно высоко, что обусловлено незрелостью; грудная клетка податлива, а ребра расположены перпендикулярно к грудине (у глубоко недоношенных грудина западает). Дыхание поверхностное, ослабленное, частота 40-54 в минуту, объем дыхания по сравнению с доношенными детьми снижен. Ритм дыхания нерегулярный, с периодические апноэ.
Желудочно-кишечный тракт: повышенная ранимость слизистой рта. Незрелость всех отделов, малый объем и более вертикальное положение желудка. Обильное срыгивание в связи с относительным недоразвитием мышц кардиальной его части. Слизистая оболочка пищеварительного канала у недоношенных нежная, тонкая, легкоранимая. Отмечаются низкая протеолитическая активность желудочного сока, недостаточная выработка панкреатических и кишечных ферментов, а это затрудняет процессы переваривания и всасывания, способствует развитию метеоризма и нарушению становления микробиоценоза.
Функциональная незрелость печени.
Мочевыделительная система: значительно снижены функции почек. Моча слабо концентрированная, частота мочеиспускания обычно превышает таковую у доношенных.
Для недоношенных характерны генерализованные реакции, так как регуляция моторных движений осуществляется на уровне подкорковых структур. Вследствие незрелости ЦНС снижена спонтанная двигательная активность , мышечная гипотония, мелкий и непостоянный тремор конечностей, подбородка, легкое косоглазие, горизонтальное плавающее движение глазных яблок (нистагм). Из- за нарушений микроциркуляции в кровеносных сосудах кожи, у недоношенных детей нередко возникает синдром “арлекина ”: в положении на боку кожа нижней половины тела становится розового цвета, а верхняя половина — белого.
Большая физическая убыль первоначальной массы ( до 10-12%) по сравнению с доношенными детьми. Восстановление физиологической убыли первоначальной массы у здоровых недоношенных зависит от степени недоношенности и происходит тем быстрее, чем меньше масса тела при рождении.Среднемесячные прибавки массы тела у здоровых недоношенных на первом году жизни зависят от степени недоношенности. Отмечается низкая прибавка массы на первом месяце жизни, а затем их интенсивность значительно нарастает.
Рефлексы сосания и глотания слаборазвиты. Нередко наблюдается нарушение координации сосания и глотания. Отсутствие кашлевого рефлекса способствует аспирации пищи.
Из- за несовершенства иммунитета недоношенные дети склонны к инфекционным заболеваниям.
Своеобразны у недоношенных пограничные физиологические состояния: более выражены и длительны физиологическая эритема, желтуха. Незначительная по выраженности желтуха может сопровождаться тяжелой билирубиновой энцефалопатией. Пуповинный остаток отпадает позже, чем у доношенных, пупочная ранка заживает к 12-15-му дню, при массе менее 1000 грамм – на 1-2 недели позже.
Глава 2.Принципы выхаживания и особенности ухода за недоношенным новорожденным
2.1. Принципы выхаживания недоношенного новорожденного
Система этапного медицинского обслуживания недоношенных включает выхаживание их в родильном доме, а затем в специализированных отделениях второго этапа выхаживания.
Первый этап — обеспечение интенсивного ухода и лечения в роддоме. Главная задача этого этапа — сохранить ребенку жизнь.
Второй этап включает- интенсивный уход и лечение в специализированном отделении.
Для качественной помощи недоношенному ребенку, особенно с ЭНМТ (экстремально низкой массой тела), необходимо иметь инкубатор, респиратор для постоянного положительного давления в дыхательных путях ( СРАР), осуществление ИВЛ в различных режимах, в том числе высокочастотную установку для фототерапии, полифункциональный монитор, инфузионные насосы, аспиратор. В родильном зале недоношенных немедленно и бережно обсушивают теплыми пеленками и сразу помещают в инкубатор для предупреждения потери тепла и неощутимых потерь воды с поверхности кожи. Детям, рожденным в состоянии гипоксии, в вену пуповины вводят смесь, включающую 10% раствор Глюкозы ( 7-8 мл/ кг), кокарбоксилазу (0,5 – 1 мл), 5% раствор аскорбиновой кислоты ( 0,5 – 1 мл), 10% раствор кальция глюконата(1 мл). При асфиксии или выраженной гипоксии после отсасывания содержимого из дыхательных путей производят ИВЛ с помощью маски или методом интубации. Одновременно в вену пуповины вводят указанную выше смесь с добавлением преднизолона ( 1 мг/ кг), этилимидазолдикарбоната метиламида (Этимизола, 1 мг/ кг) или
2,4 % раствора аминофиллина ( Эуфиллина, 0,1 -0,15 мл). При отсутствии видимого эффекта ребенка переводят в реанимационный блок.
Температурная реакция сразу после рождения может быть продолжением того состояния, которое ребенок перенес в родах. Предупреждение холодового стресса в группе маловесных детей имеет жизненное значение. Все манипуляции в родильном зале выполняют в условиях, исключающих охлаждение ребенка. При тяжелой асфиксии температурный контроль отключается и температура тела часто не поддерживается на должном уровне. Реанимационные процедуры должны проводиться с особым вниманием к тепловому контролю. Применяют утепленные пеленальные столики с электроподогревом, реанимационные кровати.
После перевязки и обработки пуповины детей с массой тела при рождении 1500 грамм и ниже и резко выраженными нарушениями терморегуляции помещают в закрытый кувез с температурой окружающего воздуха 32-34 градусов.
Куве́з (от фр. couveuse «наседка», «инкубатор») — приспособление с автоматической подачей кислорода и с поддержанием оптимальной температуры, в который помещают недоношенного или заболевшего новорожденного.(Приложение 1)
Детей с легкой степенью недоношенности разрешается приложить к телу матери через 10-20 минут после родов.
Температура в кювезе регулируется с учетом температуры тела ребенка ( при измерении в прямой кишке она должна быть 36.6 – 37.1 градус). В кювез подается кислород из расчета 2 л/ минуту. Открытый кувез или кровать используются для детей с массой тела более 1500 грамм при рождении или достигших такой массы тела.
Кувезы закрытого типа в первые дни жизни используют при выхаживании большинства недоношенных детей, родившихся с массой 1500 килограмм и менее. Длительность пребывания здорового недоношенного ребенка в закрытом кувезе в случае массы при рождении более 1200 грамм обычно ограничивается 2-4 днями. В случае меньшей массы тела при рождении она может составлять от 7-8 дней до нескольких недель, причем чем длительнее пребывание ребенка в кувезе, тем больше вероятность его инфицирования. Предупреждение инфицирования достигается регулярной (каждые три дня) заменой кувеза и тщательной его обработкой.
В условиях закрытого кувеза в первые дни влажность воздуха высокая – в пределах 90-95%, через 2-3 дня она может быть снижена и на 2-й неделе достигает 50-60%.
Температурный режим палат для недоношенных новорожденных 1- го месяца жизни
Не достигших массы тела 2 кг – 25- 26 градусов.
С массой тела более 2 кг – 23-24 градусов.
С массой тела более 3 кг – 22 градуса.
Здоровый недоношенный, способный поддерживать нормальную температуру тела без дополнительного обогрева, регулярно прибавляющий массу тела и при ее достижении 2000 грамм, может быть выписан домой в случае хорошей эпителизации пупочной ранки, нормальных показателях гемограммы и наличии справки из туберкулезного диспансера о возможности выписки по данному адресу новорожденного, невакцинированного против туберкулеза. Чаще выписка производится не ранее 8-10 суток жизни. Здоровые недоношенные, не достигшие в первые две недели массы 2000 грамм, и больные дети, независимо от массы тела, переводятся на второй этап выхаживания.
2.2. Особенности ухода за недоношенным новорожденным в условиях стационара
Перевод недоношенного ребенка в зависимости от его состояния осуществляется специализированной бригадой скорой медицинской помощи.
Первые 3 суток после перевода из родильного дома ребенок адаптируется к новым условиям и требует особо бережного отношения. Все изменения режима по отношению к недоношенному ребенку следует вводить постепенно, под контролем его функционального состояния.
Уход за недоношенными детьми осуществляет специально обученный и сертифицированный персонал. Должны осуществляться своевременная смена одежды, обязательна обработка рук перед каждой манипуляцией, носить украшение работающим с недоношенными строго запрещено, так как это нарушает правила асептики и антисептики. Обязательны умения ввода назогастрального зонда, оказания первой реанимационной помощи, обращения с установкой для подачи кислорода и т.д. Особое значение имеет умение осуществлять уход за недоношенным ребенком в кювезе. Основные принципы устройства современных инкубаторов – это фен, создающий поток теплого воздуха, прозрачный колпак, создающий обзор и препятствующий значительной потере тепла, система терморегуляции воздуха, наличие увлажнителя. оптическая и акустическая системы тревоги с функцией самотестирования, демонстрационная панель, отражающая температуру тела ребенка и воздуха в инкубаторе, состояние батарей, уровень шума внутри колпака не выше 50 дБ. Кроме того, в инкубаторе должны быть предусмотрены входы для инфузионных и дыхательных трубок, колпак с открывающимися передней дверцей и боковой стенкой с удобным доступом к ребенку, а также матрас, выдвигаемый через боковую дверцу инкубатора, для доступа к голове ребенка в экстренных случаях, встроенные весы и т.д.
Следует оберегать недоношенных детей от болевых раздражителей: необходимость взятия крови должно быть обосновано, число инъекций сведено к минимуму. Фиксировать электроды, катетеры, иглы и т.п. рекомендуется с помощью специальных медицинских пленок для защиты кожи.
Используют следующие методики:
специальные полупроницаемые пленки;
гидрогели( при записи ЭКГ,УЗИ).
Использование в качестве кожного фиксатора медицинского лейкопластыря представляет собой серьезную опасность, так как даже незначительные повреждения кожи способствуют проникновению в мягкие ткани ребенка госпитальных штаммов микроорганизмов; кроме того, возможны избыточное сдавление мягких тканей и возникновение некроза.
Так же в палате не должно быть чрезмерно яркого освещения, детей с ЭНМТ выхаживают в затемненных кувезах. Важно соблюдение тишины: в палате, где лежат дети, нельзя громко разговаривать; персонал своевременно должен реагировать на звуковые сигналы мониторов; приборы, создающие повышенный уровень шума, в частности, компрессоры, должны быть вынесены за пределы палаты.
Антропометрические измерения проводят в день поступления, а затем повторяют ежемесячно. Исключение представляют определение массы тела и окружности головы. Взвешивание детей проводят ежедневно. Окружность головы измеряют не реже 1 раза в неделю.
Ежедневный туалет ребенка персонал проводит по тем же принципам, что и у доношенных новорожденных, — используются стерильные ватные шарики, стерильные пипетки, стерильные стеклянные палочки. Пеленание детей проводят перед каждым кормлением. Во время каждого пеленания проводится осмотр кожи младенца и стул, при появлении патологических изменений сразу сообщает об этом врачу. Для ухода за кожей целесообразно использовать детское масло на основе растительных и эфирных масел или вазелин.
В кувезе дети находятся раздетыми, в кроватке они одеты в распашонки и пеленки (до заживления пупочной ранки оно должно быть стерильным). Следует с большой осторожностью пользоваться грелками, ведь у ослабленного недоношенного даже негорячая грелка может вызвать ожог. Применение памперсов у недоношенных не рекомендуется, так как даже то небольшое количество токсичных веществ, которое они могут выделять, далеко небезопасно.
Очень важно обеспечить правильное положение ребенка в кроватке или в кювезе. Голова должна быть немного приподнята. Ребенка укладывают на бок, голову умеренно отводят назад, подбородок не должен касаться груди, так как это затрудняет дыхание. Избегать длительного вынужденного положения ребенка, периодически его поворачивать, использовать сгибательное положение, которое наиболее физиологично. В некоторых случаях (например, срыгиваниях) показано положение новорожденного на животе. Ребенок не должен длительное время находиться в одном положении.
Важным моментом при выхаживании недоношенного является согревание. Дополнительное согревание недоношенного можно обеспечить несколькими способами: кувез, кроватки с подогревом, открытые реанимационные системы, метод “кенгуру”.Показания для согревания являются неспособность самостоятельно поддерживать температуру тела.
При лечении детей с массой тела до 1300 грамм соблюдают тактику двигательного покоя. Чрезмерная стимуляция таких детей в первые недели жизни, интенсивное, порой нерациональное использование инфузионной и другой терапии могут привести к ухудшению состояния.
Соблюдается строгий санитарно-гигиенический режим. Пеленальные столы обрабатывают после пеленания детей 1% раствором Хлорамина Б двукратно в течение 15 минут. Влажная убора палат проводится 3 раза в день с использованием дезрастворов.
2.3. Вскармливание недоношенных
Идеальной пищей для недоношенных детей является грудное молоко. Естественное вскармливание обеспечивает максимальный успех в выхаживании этих детей. Женское молоко способствует преобладанию в кишечнике грудных детей бифидобактерий, препятствующих росту гнилостной флоры кишечника, и содержит вещества, способствующие становлению у новорожденного физиологического иммунитета. Так же при преждевременных родах грудное молоко имеет отличительные питательные и энергетические свойства от молока женщины при срочных родах. Оно содержит большее количество белка, углеводов, витаминов А, Е,С, микроэлементов, полиненасыщенных жирных кислот, которые необходимы для роста и развития организма недоношенного ребенка,и в первую очередь ЦНС, чем у женщин, родивших в срок. Срок 1-го кормления зависит от состояния ребенка, степени недоношенности, чаще оно бывает через 6-9 часов, если ребенок родился в сроки от 32 до 37 недель, и через 12-36 часов- если он родился в срок менее 32 недель. Если ребенок родился менее 32 недель, то ему вводят парентерально 10% раствор Глюкозы. Детей массой тела более 1800 грамм можно прикладывать к груди, детей массой тела менее 1800 грамм кормят через соску, а при отсутствии сосательного и глотательного рефлексов — через зонд. Кормление грудью и близкий контакт с матерью для недоношенных еще более важен, чем для детей, рожденных в срок. Во время кормления грудью следует помочь ребенку найти правильное положение и предупредить мать, что молоко не должно оставаться в ротовой полости новорожденного из- за опасности аспирации
Физиологическая кратность кормления недоношенных детей 7-8 раз, глубоконедоношенных (3 и 4 степени)- до 10 раз в сутки. Количество молока, необходимое для кормления в первые 10 дней жизни, вычисляют по формуле: 10 ккал* масса тела (кг) х сутки жизни. В дальнейшем для определения количества молока, необходимого недоношенному ребенку, используют так же калорийный расчет.
Энергетическая ценность пищи составляет к 10-14-му дню жизни 100-120 ккал/ кг в сутки. К концу 1-го месяца жизни недоношенные дети должны ежедневно получать 135-140 ккал/ кг.
Общее количество жидкости , которое получает недоношенный ребенок, составляет 200 мл/кг в сутки. При отсутствии сосательного и глотательного рефлексу пищу и жидкость дают через зонд, введенный в желудок.
Недоношенный ребенок должен ежесуточно получать на 1 килограмм массы тела белка до 2 недель жизни 2-2,5 грамм, до 1 месяца – 2,5 – 3 грамма. Потребность в жире у недоношенных детей составляет 5-6 г/кг в сутки, в углеводах – 13-15 г/кг.
Заключение
Из вышесказанного можно сделать вывод, для того что бы сохранить ребенку жизнь и свести к минимуму последствия рождения раньше положенного срока нужны специальные условия и особенный уход, основанный на АФО — несовершенство терморегуляции, сниженная толерантность к пище, наклонность к асфиктическим состояниям, недостаточность сопротивления к инфекциям, незрелость органов и систем. Такие дети еще не созрели для существования вне материнского организма. Главное в уходе — соблюдение лечебно-охранительного режима, создания комфортной окружающей среды, схожей с внутриутробной, и вскармливание материнским молоком. В случае правильного соблюдения всех медицинских правил недоношенный ребенок в последующие годы развивается аналогично доношенному младенцу или даже качественно лучше: многие великие ученые, поэты, писатели и политические деятели родились недоношенными, но достигли потрясающих умственных высот. Например, выдающийся полководец Суворов тоже родился раньше срока. Бабки повитухи держали его в опаре (дрожжевое тесто) на печи, тем самым сохраняли жизненно — важное для таких детей тепло.
Список литературы
1. Федеральный закон “Об основах охраны здоровья граждан”
2. Кодекс профессиональной этики акушерок Российской Федерации.
3. Об утверждении СанПиН 2.1.3.2630-10 “Санитарно — эпидемиологические требования к организациям, осуществляющим медицинскую деятельность”.
4. Баранов А.А. Детские болезни– М.: ГЭОТАР- МЕД,2012
5. Кильдиярова Р.Р. Детские болезни- М. ГЭОТАР- МЕД, 2015
6. Запруднов А.М., Григорьев К.И. Педиатрия с детскими инфекциями: учеб. для студентов сред. проф. образования / А.М. Запруднов, К.И. Григорьев.- М.: ГЭОТАР- МЕД., 2013
7. Шабалов, Н.П. Детские болезни: учеб. для вузов в 2-х томах / Н.П. Шабалов. – 7-е изд., перераб. и доп. – СПб.: Питер, 2012 г.
Недоношенные дети
Недоношенные дети – это дети, родившиеся ранее срока родов, функционально незрелые, с массой ниже 2500 г и длиной тела менее 45 см. Клинические признаки недоношенности включают непропорциональное телосложение, открытые швы черепа и малый родничок, невыраженность подкожно-жирового слоя, гиперемию кожных покровов, недоразвитие половых органов, слабость или отсутствие рефлексов, слабый крик, интенсивную и длительную желтуху и др. Выхаживание недоношенных детей подразумевает организацию специального ухода — температурного режима, влажности, уровня оксигенации, вскармливания, при необходимости – проведение интенсивной терапии.

Общие сведения
Недоношенными считаются дети, рожденные в период с 28 по 37 неделю беременности, имеющие массу тела 1000-2500 г и длину тела 35-45 см. Наиболее устойчивым критерием считается срок гестации; антропометрические показатели, в силу их значительной вариабельности, относятся к условным критериям недоношенности. Ежегодно в результате самопроизвольных преждевременных родов или искусственно индуцированного прерывания беременности на поздних сроках недоношенными появляются на свет 5-10% детей от общего числа новорожденных.
По определению ВОЗ (1974 г.), плод считается жизнеспособным при гестационном сроке более 22 недель, массе тела от 500 г, длине тела от 25 см. В отечественной неонатологии и педиатрии рождение плода ранее 28 недели гестации, имеющего массу тела менее 1000 г и длину менее 35 см расценивается как поздний выкидыш. Однако, если такой ребенок родился живым и прожил после рождения не менее 7 суток, он регистрируется как недоношенный. Уровень неонатальной смертности среди недоношенных детей намного выше такового среди доношенных младенцев, и в значительной мере зависит от качества оказания медицинской помощи в первые минуты и дни жизни ребенка.

Причины недоношенности
Все причины, приводящие к рождению недоношенных детей можно объединить в несколько групп. К первой группе относятся социально-биологические факторы, включающие слишком юный или пожилой возраст родителей (моложе 18 и старше 40 лет), вредные привычки беременной, недостаточное питание и неудовлетворительные бытовые условия, профессиональные вредности, неблагоприятный психоэмоциональный фон и др. Риск преждевременного родоразрешения и рождения недоношенных детей выше у женщин, не планировавших беременность и пренебрегающих медицинским сопровождением беременности.
Вторую группу причин составляет отягощенный акушерско-гинекологической анамнез и патологическое течение настоящей беременности у будущей мамы. Здесь наибольшее значение имеют аборты в анамнезе, многоплодие, гестозы, гемолитическая болезнь плода, преждевременная отслойка плаценты. Причиной рождения недоношенных детей могут служить непродолжительные (менее 2-х лет) интервалы между родами. Нередко недоношенные дети рождаются у женщин, прибегающих к экстракорпоральному оплодотворению, однако это связано не с самим фактом использования ВРТ, а скорее – с «женским» фактором, препятствующим оплодотворению естественным путем. Неблагоприятно на вынашивании беременности сказываются гинекологические заболевания и пороки развития гениталий: цервицит, эндометрит, оофорит, фиброма, эндометриоз, двурогая седловидная матка, гипоплазия матки и др.
К третьей группе причин, нарушающих нормальное созревание плода и обуславливающих повышенную вероятность рождения недоношенных детей, относятся различные экстрагенитальные заболевания матери: сахарный диабет, гипертоническая болезнь, пороки сердца, пиелонефрит, ревматизм и др. Часто преждевременные роды провоцируются острыми инфекционными заболеваниями, перенесенными женщиной на поздних сроках гестации.
Наконец, рождение недоношенных детей может быть связано с патологией и аномальным развитием самого плода: хромосомными и генетическими болезнями, внутриутробными инфекциями, тяжелыми пороками развития.
Классификация недоношенности
С учетом обозначенных критериев (срока гестации, массы и длины тела) выделяют 4 степени недоношенности:
I степень недоношенности – родоразрешение происходит на сроке 36-37 недель гестации; масса тела ребенка при рождении составляет 2500-2001 г, длина – 45-41 см.
II степень недоношенности — родоразрешение происходит на сроке 32-35 недель гестации; масса тела ребенка при рождении составляет 2001-2500 г, длина – 40-36 см.
III степень недоношенности — родоразрешение происходит на сроке 31-28 недель гестации; масса тела ребенка при рождении составляет 1500-1001 г, длина – 35-30 см.
IV степень недоношенности — родоразрешение происходит ранее 28 недель гестации; масса тела ребенка при рождении составляет менее 1000 г, длина – менее 30 см. В отношении таких детей используется термин «недоношенные с экстремально низкой массой тела».
Внешние признаки недоношенности
Для недоношенных детей характерен ряд клинических признаков, выраженность которых коррелирует со степенью недоношенности.
У глубоко недоношенных детей все роднички и швы черепа открыты, черепные кости податливые, мозговой череп преобладает над лицевым. Характерно недоразвитие ушных раковин, слабое развитие ногтей (ногтевые пластинки не доходят до кончиков пальцев), слабая пигментация сосков и околососковых кружков. Половые органы у недоношенных детей недоразвиты: у девочек отмечается зияние половой щели, у мальчиков – неопущение яичек в мошонку (крипторхизм).
Недоношенные дети, рожденные на сроке 33-34 недели гестации и позже, характеризуются большей зрелостью. Их внешний облик отличается розовым цветом кожных покровов, отсутствием пушка на лице и туловище, более пропорциональным телосложением (меньшей головой, более высоким расположением пупка и пр.). У недоношенных детей I-II степени сформированы изгибы ушных раковин, выражена пигментация сосков и околососковых кружков. У девочек большие половые губы практически полностью прикрывают половую щель; у мальчиков яички расположены у входа в мошонку.
Анатомо-физиологические особенности недоношенных детей
Недоношенность определяется не столько антропометрическими показателями, сколько морфофункциональной незрелостью жизненно важных органов и систем организма.
Характерными особенностями органов дыхания у недоношенных детей являются узость верхних дыхательных путей, высокое стояние диафрагмы, податливость грудной клетки, перпендикулярное расположение ребер относительно грудины. Данные морфологические особенности недоношенных детей обусловливают поверхностное, частое, ослабленное дыхание (40-70 в мин.), склонность к апноэ длительностью 5-10 секунд (апноэ недоношенных). Вследствие недоразвития эластической ткани легких, незрелости альвеол, сниженного содержания сурфактанта у недоношенных детей легко возникает синдром дыхательных расстройств (застойные пневмонии, респираторный дистресс-синдром).
Незрелость сердечно-сосудистой системы характеризуется лабильностью пульса, тахикардией 120-180 в мин., приглушенностью сердечных тонов, артериальной гипотонией (55-65/20-30 мм рт. ст.). При наличии врожденных пороков сердца (открытого Боталлова протока, открытого овального окна) могут выслушиваться шумы. Вследствие повышенной ломкости и проницаемости сосудистых стенок легко возникают кровоизлияния (подкожные, во внутренние органы, в мозг).
Морфологическими признаками незрелости ЦНС у недоношенных детей служат слабая дифференцировка серого и белого вещества, сглаженность борозд мозга, неполная миелинизация нервных волокон, обедненная васкуляризация подкорковых зон. Мышечный тонус у недоношенных детей слабый, физиологические рефлексы и двигательная активность снижены, реакция на раздражители замедлена, терморегуляция нарушена, имеется склонность как к гипо-, так и гипертермии. В первые 2-3 недели у недоношенного ребенка могут возникать преходящий нистагм и косоглазие, тремор, вздрагивания, клонус стоп.
У недоношенных детей отмечается функциональная незрелость всех отделов желудочно-кишечного тракта и низкая ферментовыделительная активность. В связи с этим недоношенные дети предрасположены к срыгиваниям, развитию метеоризма, дисбактериоза. Желтуха у недоношенных детей выражена интенсивнее и сохраняется дольше, чем у доношенных новорожденных. Вследствие незрелости ферментных систем печени, повышенной проницаемости гематоэнцефалического барьера и бурного распада эритроцитов у недоношенных детей может легко развиваться билирубиновая энцефалопатия.
Функциональная незрелость почек у недоношенных детей приводит к изменению электролитного баланса (гипокальциемии, гипомагниемии, гипернатриемии, гиперкалиемии), декомпенсированному метаболическому ацидозу, склонности к возникновению отеков и быстрому обезвоживанию при неадекватном уходе.
Деятельность эндокринной системы характеризуется задержкой становления циркадного ритма выделения гормонов, быстрым истощением желез. У недоношенных детей отмечается низкий синтез катехоламинов, часто развивается транзиторный гипотиреоз, в первые дни жизни редко проявляется половой криз (физиологический мастит, физиологический вульвовагинит у девочек).
У недоношенных детей более быстрыми темпами, чем у доношенных, развивается ранняя анемия, имеется повышенный риск развития септицемии (сепсиса) и септикопиемии (гнойного менингита, остеомиелита, язвенно-некротического энтероколита).
В течение первого года жизни нарастание массы и длины тела у недоношенных детей происходит очень интенсивно. Однако по антропометрическим показателям недоношенные дети догоняют рожденных в срок сверстников только к 2-3 годам (иногда к 5-6 годам). Отставание в психомоторном и речевом развитии у недоношенных детей зависит от степени недоношенности и сопутствующей патологии. При благоприятном сценарии развития недоношенного ребенка выравнивание происходит на 2-ом году жизни.
Дальнейшее физическое и психомоторное развитие недоношенных детей может идти наравне со сверстниками или запаздывать.
Среди недоношенных детей чаще, чем среди доношенных сверстников встречаются неврологические нарушения: астено-вегетативный синдром, гидроцефалия, судорожный синдром, вегето-сосудистая дистония, детский церебральный паралич, гиперактивность, функциональная дислалия либо дизартрия. Почти у трети недоношенных детей обнаруживается патология органа зрения – близорукость и астигматизм различной степени выраженности, глаукома, косоглазие, отслойка сетчатки, атрофия зрительного нерва. Недоношенные дети склонны к частым повторным ОРВИ, отитам, на фоне чего может развиваться тугоухость.
Женщины, родившиеся недоношенными, во взрослой жизни часто страдают нарушениями менструального цикла, признаками полового инфантилизма; у них может отмечаться угроза самопроизвольного прерывания беременности и преждевременных родов.
Особенности ухода за недоношенными детьми
Дети, рожденные недоношенными, нуждаются в организации особого ухода. Их поэтапное выхаживание осуществляется специалистами неонатологами и педиатрами сначала в родильном доме, затем в детской больнице и поликлинике. Основными составляющими ухода за недоношенными детьми являются: обеспечение оптимального температурно-влажностного режима, рациональной кислородотерапии и дозированного вскармливания. У недоношенных детей осуществляется постоянный контроль электролитного состава и КОС крови, мониторирование газового состава крови, пульса и АД.
Глубоко недоношенные дети сразу после рождения помещаются в кувезы, где с учетом состояния ребенка поддерживается постоянная температура (32-35°С), влажность (в первые дни около 90%, затем 60-50%), уровень оксигенации (около 30%). Недоношенные дети I-II степени обычно размещаются в кроватках с обогревом или в обычных кроватках в специальных боксах, где поддерживается температура воздуха 24-25°С.
Недоношенные дети, способные самостоятельно поддерживать нормальную температуру тела, достигшие массы тела 2000 г, имеющие хорошую эпителизацию пупочной ранки, могут быть выписаны домой. Второй этап выхаживания в специализированных отделениях детских стационаров показан недоношенным, не достигшим в первые 2 недели массы тела 2000 г, и детям с перинатальной патологией.
Кормление недоношенных детей следует начинать уже в первые часы жизни. Дети с отсутствующим сосательным и глотательным рефлексами получают питание через желудочный зонд; если сосательный рефлекс выражен достаточно, но масса тела менее 1800 г – ребенка вскармливают через соску; дети с массой тела свыше 1800 г могут быть приложены к груди. Кратность кормлений недоношенных детей I-II степени 7-8 раз в сутки; III и IV степени — 10 раз в сутки. Расчет питания производится по специальным формулам.
Недоношенные дети с физиологической желтухой, должны получать фототерапию (общее УФО). В рамках реабилитации недоношенных детей на втором этапе полезно общение ребенка с матерью, контакт «кожа к коже».
Диспансеризация недоношенных детей
После выписки дети, рожденные недоношенными, нуждаются в постоянном наблюдении педиатра в течение первого года жизни. Осмотры и антропометрия проводятся еженедельно в первый месяц, 1 раз в две недели – в первом полугодии, 1 раз в месяц — во втором полугодии. На первом месяце жизни недоношенные дети должны быть осмотрены детским хирургом, детским неврологом, детским травматологом-ортопедом, детским кардиологом, детским офтальмологом. В возрасте 1 года детям необходима консультация логопеда и детского психиатра.
С 2-недельного возраста недоношенные дети нуждаются в профилактике железодефицитной анемии и рахита. Профилактические прививки недоношенным детям выполняются по индивидуальному графику. На первом году жизни рекомендуются повторные курсы детского массажа, гимнастики, индивидуальных оздоровительных и закаливающих процедур.
Источник https://www.tiensmed.ru/news/nedonoshennie-deti-bc2.html
Источник https://scienceforum.ru/2017/article/2017034065
Источник https://www.krasotaimedicina.ru/diseases/children/premature-babies