Яичниковая беременность
Причины увеличения яичника у женщин
Во время гинекологического обследования врач нередко определяет, что увеличен яичник. Этот признак указывает на различные явления, в том числе физиологического характера. Симптом является основанием для проведения обследования и исключения заболеваний.
Увеличен яичник — что это значит
Гинекологи подчеркивают, что увеличение органа не является редкой патологией. В некоторых случаях увеличение носит физиологический характер и не указывает на заболевание.
Увеличенный яичник можно определить во время выполнения ультразвукового исследования и гинекологического осмотра. Иногда орган бывает увеличен в 2 и более раз, что требует поиска причины.
Увеличение придатков может наблюдаться в любом возрасте. Зачастую орган увеличивается в размерах у женщин репродуктивного цикла, что связано с гормональной функцией. Однако патология также может выявляться у женщин климактерического возраста и у девочек.
Физиологические причины
Если увеличены яичники, лечение не всегда требуется. Иногда орган становится увеличенным в связи с физиологическими причинами, которые могут носить как временный, так и постоянный характер. Важно дифференцировать физиологическое увеличение от патологического.

Овуляция
Выход зрелой яйцеклетки из яичника происходит в середине цикла у женщин, находящихся в репродуктивном периоде. Внутри яичника созревает фолликул, который с течением времени становится доминантным. Созревание и развития яйцеклетки внутри фолликула приводит к временному увеличению яичника.
Гормональные препараты
В гинекологической практике специалистам нередко приходится назначать гормональные препараты с целью лечения различных эндокринных расстройств. Воздействие этих гормональных препаратов на организм и женскую репродуктивную систему может привести к увеличению яичника, которое иногда имеет двусторонний характер.
Половое созревание
Увеличенный яичник может определяться у девушек-подростков. Как правило, данное явление отмечается во время становления менструальной функции. Для исключения патологии необходимо выполнить ультразвуковую диагностику и сдать анализ крови на содержание половых гормонов. В некоторых случаях может потребоваться консервативная терапия.
Репродуктивный период
Обычно увеличение придатков выявляется у представительниц репродуктивного цикла. Это также обусловлено тем, что женщины детородного возраста проходят регулярные профилактические осмотры, позволяющие выявить различные патологии.
В норме изменение размеров яичника наблюдается в середине цикла и связано с овуляцией. Специалисты обращают внимание, что правый яичник обычно по объему больше левого, что подтверждается в процессе ультразвуковой диагностики.

Депрессии, стресс
Общий уровень психоэмоционального состояния влияет не только на самочувствие женщины. При хроническом стрессе искажается гормональная функция, что может привести к увеличению парного органа, нарушению его работы.
Климакс
Климактерические изменения являются естественным этапом, которые проявляются снижением гормональной активности яичников. Как правило, данный процесс начинается в 45 лет. Раннее или позднее наступление менопаузы может указывать на наличие патологий, например, эндокринного характера.
Климакс является длительным периодом, протекающим в течение многих лет. Особенности продолжительности климактерического периода позволяют организму адаптироваться к снижению продукции половых гормонов, что снижает риск развития различных неприятных симптомов.
В первые месяцы возможно временное увеличение придатка в связи с возникшей гормональной дисфункцией, которую следует дифференцировать с воспалительными процессами и доброкачественными образованиями.
Причины значительного увеличения обоих яичников в постменопаузе обычно связаны с гормональными нарушениями.
Заболевания и патологии
Причины увеличения яичников бывают не только физиологическими. В большинстве случаев увеличение яичника ассоциировано с патологиями. Изменение размеров придатков обусловлено развитием новообразований, воспаления.
Новообразования
Изменение размеров яичника в сторону увеличения может быть вызвано опухолью и опухолевидными образованиями доброкачественного и злокачественного характера. При развитии опухоли происходит избыточная пролиферация клеток ткани. Опухолевидные новообразования представлены кистами.

Опухоли у женщин могут возникать в любом возрастном периоде. Если адекватное лечение отсутствует, возможна злокачественная трансформация.
Кисты отличаются от истинных опухолей ретенцией или накоплением жидкости. Кистозные образования включают следующие разновидности:
- Фолликулярные кисты. Зачастую возникают у женщин репродуктивного возраста и связаны и с отсутствием овуляции при созревшем фолликуле. Такие образования с жидкостным содержимым не склонны к перерождению и обычно регрессируют самостоятельно без лечения.
- Лютеиновые кисты. Образуются при отсутствии регресса желтого тела перед менструацией. Это функциональные новообразования, которые обычно рассасываются в течение нескольких циклов. При их выявлении необходима дифференциальная диагностика с внематочной беременностью.
- Серозные кисты. Данный вид опасен возможностью малигнизации. Образование может достигать крупных размеров и осложняться перекрутом ножки.

Различают несколько видов опухолей, которые приводят к увеличенному яичнику. Эпителиальные новообразования составляют более 70% от общего количества опухолей и обычно имеют одностороннюю локализацию. При достижении уплотнением значительного размера возможна компрессия внутренних органов, учащенное мочеиспускание, запоры.
Отдельно выделяют пограничные опухоли, например, муцинозные, серозные, смешанные и эндометриоидные. Они характеризуется незначительным риском злокачественного перерождения.
Злокачественные опухоли отличаются стремительным ростом и метастазированием в лимфоузлы и соседние ткани. Их развитие приводит к постепенному увеличению яичника.
Инфекционные и воспалительные процессы
Оофорит подразумевает появление патологических изменений в тканях яичника, которые имеют воспалительный характер. Однако воспаление яичников обычно сочетается с поражением других органов репродуктивной системы.
Различают острый, подострый и хронический оофорит. Инфекция представлена как специфической, так и неспецифической микрофлорой. Отсутствие лечения может привести к появлению воспалительного процесса в трубах и бесплодию. Увеличенный орган вызывает развитие таких симптомов как боль, повышенная температура, тошнота. Терапия подразумевает прием антибактериальных препаратов.

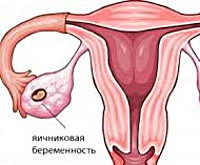
Яичниковая внематочная беременность
Беременность может прогрессировать как в маточном теле, так и за его пределами. К развитию внематочной беременности приводит целый комплекс патологических причин. При воспалительных процессах, нарушении сократительной функции труб риск внематочной беременности существенно возрастает.
Обычно развитие плодного яйца при внематочной беременности наблюдается в ампулярном отделе фаллопиевой трубы. В редких случаях возможна имплантация оплодотворенной яйцеклетки в ткань яичника. Именно поэтому он становится увеличенным. При внематочной беременности может быть увеличен левый яичник.
Развитие нормальной беременности вне маточного тела невозможно. Такая патология является серьезной угрозой жизни и здоровью женщины.
Воспаленный аппендикс
Органы в малом тазу находятся в непосредственной близости. Воспаление аппендикса может приводить к увеличению правого яичника и лимфатических узлов.
Эрозия шейки матки
Эрозия шейки матки может быть следствием воспалительного процесса и половых инфекций. При генерализации воспаления возможно развитие инфекции по восходящему пути, что приводит к увеличению правого или левого придатка.
Внимание! Эрозия шейки матки поражает шеечную часть эпителия. Патологическое состояние проявляется изъявлением в результате воздействия инфекционных агентов, химических веществ или травматизации тканей.
Эндокринные заболевания
Дисбаланс половых гормонов приводит к нарушению функционирования половых органов. Увеличение придатков нередко происходит в результате избыточной продукции андрогенов, эстрогенов при хронической нехватке прогестерона.

Большие яичники у женщин могут быть симптомом различных заболеваний. Увеличенный яичник нередко наблюдается при СПКЯ. Этот синдром включает несколько основных разновидностей, может иметь как врожденный, так и приобретенный характер. К СПКЯ приводит комплекс эндокринных нарушений. Со временем капсула утолщается, вызывает его увеличение.
Чем опасно увеличение яичников для женщины
Гинекологи обращают внимание, что иногда яичник увеличен в 2 раза. Изменение размеров парного органа зачастую указывают на патологический процесс и необходимость адекватного лечения.
Опухоли придатков опасны перекрутом ножки и развитием злокачественного образования. При нарушении кровоснабжения опухоли увеличенного органа возникают признаки острого живота, включающие сильные резкие боли, головокружение, падение давления. Любая опухоль нуждается в дифференциальной диагностике для назначения адекватной тактики лечения.
Увеличенные яичники у женщин могут быть следствием воспалительных процессов женской репродуктивной сферы. Такое осложнение опасно развитием бесплодия.
Если один яичник больше другого, следует также исключить вероятность внематочной беременности при наличии задержки менструации. Несвоевременная диагностика опасна разрывом органа.
Что делать, если один яичник больше другого
Когда незначительно увеличен правый яичник, такое явление является вариантом нормы при отсутствии сопутствующих патологических признаков. Известно, что анатомически правый яичник больше левого.
Изменение размеров органа можно определить в процессе гинекологического осмотра и ультразвуковой диагностики. Если увеличены яичники на УЗИ, причины могут быть различными. Лечение проводится после обследования.

Причины двустороннего увеличения яичников на фоне беременности могут заключаться в воспалении. При наличии воспалительного процесса назначается антибактериальное лечение, которое может быть осуществлено в условиях стационара. Кисты функционального характера требуют наблюдения. Опухоли яичников опасны малигнизацией, что вызывает необходимость хирургического вмешательства.
Если увеличены придатки, причина может иметь физиологический характер.
Заключение
Если увеличен яичник во время гинекологического осмотра, необходимо выполнить ультразвуковую диагностику и исключить воспалительный процесс, опухоли доброкачественного и злокачественного характера. Тактика лечения зависит от результатов обследования.
Яичниковая беременность
Яичниковая беременность – это гестационное осложнение, характеризующееся прикреплением эмбриона к тканям яичника. Чаще всего протекает практически без субъективных проявлений. К основным жалобам пациенток можно отнести тазовые боли, мажущие выделения из половых путей, нарушение менструального цикла, задержку менструации, при разрыве плодовместилища – симптомы «острого живота», внутреннего кровотечения. Диагностические мероприятия включают клинический осмотр, ультрасонографию, анализ уровня хорионического гонадотропина сыворотки крови. Лечение преимущественно хирургическое, при необходимости проводится возмещение кровопотери.
МКБ-10
Общие сведения
Яичниковая беременность относится к редким формам внематочной беременности, регистрируется несколько чаще других вариантов внетубарной нидации. Доля этой патологии составляет 0,15% среди всех гестаций, а среди гестаций с эктопическим расположением эмбриона – 0,1-3%. Яичниковая локализация эмбриона регистрируется у беременных любого возраста, сведения о распространённости осложнения по возрастным группам отсутствуют ввиду немногочисленности случаев. Рост плодного яйца обычно продолжается до шестой-восьмой недели, исходом является разрыв плодовместилища с гибелью эмбриона, хотя описаны отдельные случаи прогрессирования гестации до сроков жизнеспособности плода.

Причины
Этиология яичниковой беременности пока неизвестна. Особенный практический интерес представляют факторы, способствующие развитию патологии, однако и здесь нет единого мнения. Согласно клиническим исследованиям, проведённым рядом авторов, у 90% женщин установить какую-либо причину яичниковой нидации и выявить факторы риска не удаётся.
Другие авторы считают, что причины овариальной прививки эмбриона аналогичны таковым при наиболее изученной трубной беременности, среди которых заболевания (преимущественно воспалительные), хирургические операции на тазовых органах, гормональная дисфункция, врождённые пороки, недоразвитие полового аппарата. На сегодняшний день выявлена корреляция патологии со следующими факторами:
- Способ контрацепции.Внутриматочная контрацепция считается основным фактором риска. У женщин, использующих этот метод, яичниковая локализация эмбриона встречается на порядок чаще, чем в популяции. Это может быть обусловлено тем фактом, что данные контрацептивы достаточно надёжно защищают от имплантации бластоцисты в матке, маточных трубах, однако совершенно не препятствуют овариальной нидации.
- Гормональная индукция овуляции. Одной из причин роста количества случаев яичниковой беременности клиницисты считают распространение вспомогательных репродуктивных технологий. В настоящее время установлена связь эктопической беременности с кломифеном – применение этого препарата существенно повышает вероятность развития патологии. Риск увеличивается при синдроме гиперстимуляции яичников.
- Эктопия эндометрия.Эндометриоз яичника рассматривается одним из наиболее значимых предрасполагающих условий гестационных осложнений. Возможно, более частое развитие овариальной беременности у женщин, страдающих этим заболеванием, связано с повышенной тропностью плодного яйца к эндометриоидной ткани. Причиной также может быть спазм маточных труб ввиду гиперэстрогении на фоне эндометриоза, препятствующий нормальному транзиту зиготы.
Патогенез
Патогенез яичниковой беременности до настоящего времени не изучен. Существуют разные гипотезы механизма, препятствующего перемещению зиготы за пределы яичника: утолщение белочной оболочки гонады (воспалительного или иного генеза), патологическое ускорение развития и дифференцировки трофобласта, ввиду которого процесс имплантации начинается раньше времени, дисфункция фаллопиевых труб (нарушение перистальтики, захвата зиготы фимбриальными ворсинами, спазм).
Если яйцеклетка по каким-то причинам не вышла из разорвавшегося фолликула, сперматозоид может проникнуть в полость яичника, где произойдет оплодотворение, а затем прикрепление к фолликулярной стенке. Если выход яйцеклетки из граафова пузырька состоялся, но она почему-то не попала в воронку трубы, оплодотворение может произойти непосредственно в брюшной полости, после чего зигота внедряется в складки мезотелия на поверхности гонады.
Есть и другие версии прививки бластоцисты на поверхности яичника. Существует предположение, что большинство случаев поверхностной нидации является результатом полного трубного аборта живого эмбриона, а овариальная беременность – следствие его вторичной имплантации. Возможно, поверхностная имплантация обусловлена трансмиграцией оплодотворенной яйцеклетки – её переходом из контрлатерального органа через брюшную полость. Если к моменту достижения гонады бластоциста готова к нидаци, она может имплантироваться в яичник.
В норме эмбрион прикрепляется к слизистой оболочке матки, где обеспечены условия, как для его нормального развития, так и для защиты материнских тканей от деструктивного воздействия в процессе плацентогенеза. При эктопической беременности такие условия отсутствуют. Растущее яйцо растягивает и без того тонкие стенки плодовместилища, а инвазия трофобласта, сопровождающаяся выделением протеолитических ферментов, прорастанием ворсин, усугубляет деструкцию, приводящую к разрыву капсулы, внутрибрюшному кровотечению различной интенсивности.
Классификация
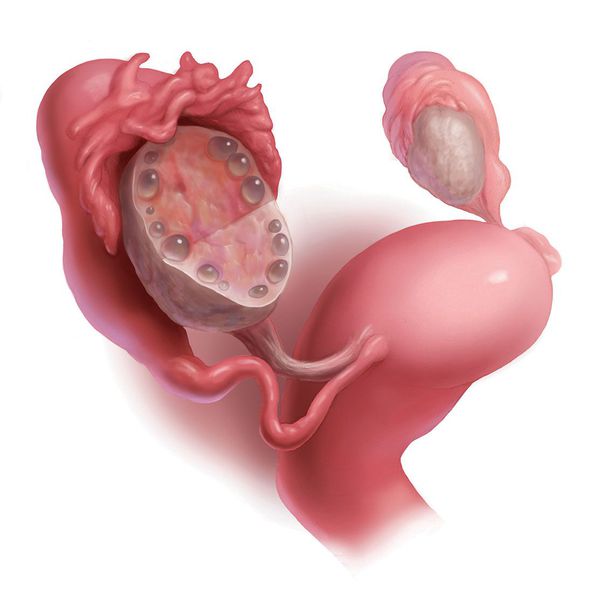
Существуют различные классификации эктопической беременности в зависимости от критериев. Клинически можно выделить прогрессирующий и нарушенный (прерывающийся или прерванный) вариант гестации с овариальной нидацией. Кроме того, согласно морфологическим характеристикам, принято выделять две формы яичниковой беременности, имеющие клинические и прогностические различия:
- Эпиовариальную. Этот вид характеризуется поверхностной имплантацией плодного яйца. Капсула плодовместилища при этом тонкая, разрывается на ранних сроках, не приводя к массивному кровотечению, а эмбрион рассасывается.
- Интрафолликулярную. Имплантация и рост бластоцисты происходит в толще яичника – внутри фолликула. Такая форма более опасна, поскольку разрыв плодовместилища сопровождается выраженным болевым синдромом, кровотечением. Чем глубже локализуется фолликул, тем объёмнее кровопотеря.
Симптомы яичниковой беременности
Прогрессирующая овариальная гестация не имеет патогномоничных симптомов. Обычно отмечаются признаки нормальной беременности (изменение аппетита, вкусовых ощущений), может наблюдаться ранний токсикоз (рвота, гиперсаливация, локальный или генерализованный зуд). 90% больных жалуются на неопределённые, тупые тянущие или спастические боли внизу живота, 80% — на мажущие кровянистые выделения из влагалища, 63% — на нарушения цикла. Отличительной особенностью патологии является отсутствие задержки месячных – 84% беременных продолжают менструировать, у остальных задержка зачастую незначительна.
Разрыв плодовместилища знаменуется типичными признаками внутреннего кровотечения, перитонеального шока – внезапной сильной тазовой болью, иррадиирующей в крестец, бёдра, анус (при этом возможен жидкий стул), сопровождающейся слабостью, головокружением, тошнотой, рвотой, потливостью, иногда – обмороком. О значительной кровопотере, грозящей летальным исходом, свидетельствует смена беспокойства и тревожности апатией, сонливостью, затруднение дыхания, спутанность сознания.
Осложнения
Наиболее грозные и частые последствия яичниковой беременности связаны с массивным кровотечением. В случае несвоевременного оказания медицинской помощи может развиться необратимая полиорганная недостаточность. Последствием гемоперитонеума нередко становятся тазовые спайки – источник хронического болевого синдрома, вторичного бесплодия. В результате длительного кровотечения в будущем может развиться синдром Шихана. Другим негативным исходом может стать утрата яичника при его выраженном повреждении. Редким осложнением является развитие эктопической хориокарциномы – злокачественной опухоли, исходящей из клеток трофобласта.
Диагностика
Диагностика овариальной беременности проводится акушером-гинекологом. Врач может заподозрить эктопическую беременность, опираясь на анализ жалоб пациентки, находок во время гинекологического осмотра (синюшность слизистых шейки матки и влагалища, болезненное объёмное образование в области придатков, сохранение грушевидной формы матки, её недостаточное размягчение, отставание размеров). Стандартом диагностики развивающейся внематочной беременности в современной гинекологии является сопоставление данных ультразвукового исследования с результатами гормонального анализа.
- Ультрасонография. Трансвагинальное УЗИ позволяет определить топическую локализацию беременности, отдифференцировать овариальную беременность от других форм. Используя современную аппаратуру, применяя технику цветового допплеровского картирования, эмбрион в яичнике можно обнаружить на самых ранних сроках.
- Гормональный анализ. Позволяет установить наличие эктопически расположенной беременности. Маркёром роста яйца за пределами матки является уровень b-единицы хорионического гонадотропина крови. При нормальной гестации малых сроков в течение каждых двух суток отмечается прирост b-ХГЧ на две трети. Если эмбрион развивается вне матки, этот показатель составляет менее половины.
При неинформативности УЗИ назначают МРТ, кюретаж матки, диагностическую лапароскопию. Ненарушенную овариальную беременность дифференцируют с прочими формами эктопической нидации, опухолевыми и опухолевидными образованиями яичника, сальпингоофоритом, пузырным заносом, нарушенную – с самопроизвольным абортом при маточной беременности, острым аппендицитом, перитонитом. При острой боли, положительных симптомах раздражения брюшной стенки и прочих признаках внутрибрюшного кровотечения оценивается степень тяжести кровопотери, гемостатических нарушений. Для этого выполняется коагулограмма, ОАК, измеряется диурез, артериальное давление, ЧСС, пульс.
Лечение яичниковой беременности
Лечение проводится оперирующим гинекологом. В случае острого внутрибрюшного кровотечения требуется привлечение реаниматолога, трансфузиолога. Традиционно принято хирургическое лечение (отчасти в связи с поздней диагностикой патологии), однако всё более широкое применение находит медикаментозная терапия.
- Хирургическое вмешательство. В хирургическом лечении нуждаются пациентки с нарушенной беременностью, значительным размером эмбриона, высокими значениями b-ХГЧ. Первоочерёдно выполняется гемостаз. Объём операции зависит от срока беременности, степени деструктивных изменений, варьирует от элиминации эмбриона до резекции яичника. К овари- , аднексэктомии приходится прибегать лишь в исключительных случаях.
- Медикаментозное лечение. Консервативный метод показан при небольших размерах плодного яйца пациенткам с ненарушенной беременностью, низким уровнем b-ХГЧ. Медикаментозное лечение позволяет добиться хороших результатов, минимизировать риск спаечного процесса. Для задержки роста трофобласта назначаются локальные (в полость плодного яйца) инъекции цитостатического препарата (метотрексата).
- Восполнение кровопотери. Интенсивная терапия проводится больным в тяжёлом состоянии на догоспитальном этапе и продолжается в оперблоке, параллельно с хирургической операцией. Для коррекции гемодинамических и гемостатических нарушений показана инфузионная терапия (кристаллоидными растворами, плазмозаменителями), применение антифибринолитиков, вазопрессоров. При массивном кровотечении для восполнения кровопотери выполняется гемотрансфузия, реинфузия аутокрови.
После оперативного вмешательства с целью профилактики спаечного процесса и, как следствие, бесплодия в течение двух-шести месяцев проводится реабилитационное лечение. В раннем послеоперационном периоде выполняется наложение искусственного гидроперитонеума, назначаются антибиотики. Позднее назначается физиотерапия, массаж. В этот период необходимо предохранение от беременности.
Прогноз и профилактика
Исход зависит от формы патологии, срока диагностики. Прогноз сохранения репродуктивной функции наиболее благоприятен при установлении диагноза в ранние сроки, пока беременность не нарушена. После хирургической операции по поводу прервавшейся эктопической беременности у 70-90% женщин развивается спаечный процесс, у каждой пятой – выраженный. За последнюю четверть века удалось существенно сократить материнскую смертность при внематочной беременности, сейчас летальность составляет 3-4 на 10000 случаев.
Поскольку факторы риска патологии не ясны, чётких разработок в отношении первичной профилактики не существует. На этапе планирования беременности следует отказаться от внутриматочных контрацептивов в пользу барьерных, придерживаться мер предупреждения трубной беременности: прохождения прегравидарной подготовки с заблаговременной диагностикой, лечением заболеваний органов малого таза, коррекцией эндокринных нарушений. Вторичная профилактика включает раннюю постановку на учёт по беременности, противоспаечную терапию после операции.
1. Редкие формы эктопической беременности / Лебедев В.А., Шахламова М.Н., Давыдов А.И.// Трудный пациент. – 2016 – Т.147, №8-9 (67).
2. Яичниковая беременность и её ультразвуковая диагностика/ Саркисов С.Э., Демидов А.В.// Ультразвуковая и функциональная диагностика. – 2010 – №5.
3. Клинический случай яичниковой беременности/ Турлак Е.В., Пилюгин М.В., Дубинин А.А., Эллиниди В.Н., Лямина А.В., Турлак А.С.// Акушерство и гинекология Санкт-Петербург – 2018 – №2.
Поликистоз яичников (СПКЯ) — симптомы и лечение
Что такое поликистоз яичников (СПКЯ)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Байрашевой Валентины Кузьминичны, эндокринолога со стажем в 13 лет.
Над статьей доктора Байрашевой Валентины Кузьминичны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Синдром поликистозных яичников (СПКЯ) — это хроническое состояние, при котором у женщины отсутствует или редко происходит овуляция, т. е. созревшая яйцеклетка не выходит из яичника для оплодотворения сперматозоидом. Иначе такое состояние называют поликистозом яичников , или синдромом Штейна — Левенталя . Оно сопровождается репродуктивными нарушениями (неспособностью забеременеть и родить ребёнка), расстройствами обмена веществ и психологическими проблемами.
Краткое содержание статьи — в видео:
СПКЯ является наиболее частым эндокринным заболеванием, которое встречается у 5-20 % девушек детородного возраста [3] . О нём свидетельствует наличие любых двух основных критериев:
- избыток мужских половых гормонов, производимых в яичниках — проявляется в виде внешних признаков (себорея, оволосение по «мужскому типу», акне , выпадение волос) и/или лабораторного повышения уровня андрогенов;
- долгое ненаступление овуляции (олигоовуляция) или полное её отсутствие;
- отличительные поликистозные изменения в яичниках, выявляемые с помощью ультразвукового исследования (УЗИ) [1][2] .
Выделяют две наиболее значимые теории развития СПКЯ:
- Теория нарушения выработки гормонов , регулирующих работу яичников, в гипоталамусе и гипофизе. Эти участки мозга ответственны за его нейроэндокринную деятельность и работу всего организма.
- Теория инсулинорезистентности — снижение чувствительности клеток организма к инсулину с последующим нарушением обмена глюкозы и поступлением её в клетки [3][4] .
Обе теории объясняют те жалобы и лабораторные изменения, которые наблюдаются у пациенток с поликистозом яичников.
Также обсуждается вклад генетических факторов в развитие СПКЯ. В частности, речь идёт о генах, которые участвуют в образовании или действии мужских половых гормонов, передаче сигнала инсулина и обмене веществ, процессе образования фолликулов в яичнике и других процессах [4] [23] . Так, известно о 30-50% риске развития СПКЯ у женщины, если её мама или сестра больны поликистозом яичников [3] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы поликистоза яичников
К признакам поликистоза яичников относятся:
- нерегулярный менструальный цикл;
- аномальные маточные кровотечения;
- бесплодие;
- симптомы гиперандрогении — избытка мужских половых гормонов;
- лишний вес или ожирение (индекс массы тела от 25,0 и выше);
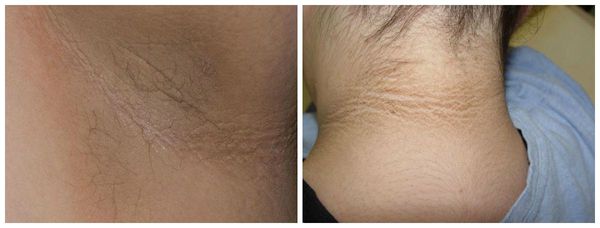
- чёрный акантоз — участки тёмно-коричневой цвета в области кожных складок шеи, подмышечных впадин, паха (необязательный признак инсулинорезистентности) [5] ;
- психологический и психосексуальные нарушения;
- расстройства пищевого поведения (переедание) [1] .
Под нерегулярным менструальным циклом понимают:
- продолжительность цикла более 90 дней в первый год после наступления менархе — первой менструации;
- продолжительность цикла менее 21 дня или более 45 дней с 1-го по 2-й год после наступления менархе;
- длительность цикла менее 21 дня или более 35 дней либо меньше 8-ми циклов в год у женщин детородного возраста (т. е. с 3-го года после наступления менархе и до менопаузы) — наблюдается чаще всего;
- изначальное отсутствие месячных в 15-летнем возрасте (первичная аменорея) или их отсутствие более трёх лет от начала развития молочных желёз (телархе) [1] .
У 20 % женщин с поликистозом яичников менструальный цикл не нарушается, при этом овуляция не происходит. Поэтому судить о наличии овуляции только исходя из регулярности цикла неправиль но [5] .
Аномальные маточные кровотечения возникают тогда, когда утолщённый эндометрий (внутренний слой матки) отторгается не полностью и нерегулярно. При этом кровотечения становятся обильнее и длительнее.
Бесплодие, по некотором литературным данным, в 15 раз чаще встречается у женщин с поликистозом яичников по сравнению с женщинами без данной патологии [3] . При этом в 70-75 % случаев оно является первичным (если беременность ни разу не наступала) и связано с наличием циклов, в которых не произошла овуляция [4] .
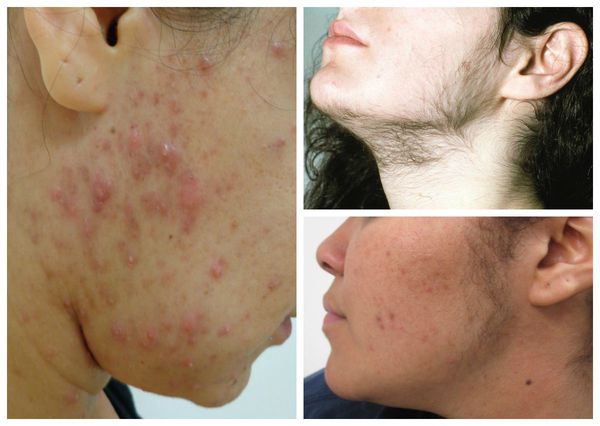
К симптомам избытка мужских половых гормонов относятся:
- себорея — усиленное образование кожного сала на волосистой части головы, лице, передней поверхности грудной клетки, спине, плечах;
- гирсутизм — избыточный рост тёмных жёстких волос в области верхней губы, подбородка, грудной клетки, спины и живота, внутренней поверхности бёдер;
- акне (угревая болезнь) — заболевание сальных желёз кожи, связанное с закупоркой их выходных протоков;
- андроген-зависимая алопеция — прогрессирующее выпадение волос, начинающееся на макушке или висках и распространяющееся на теменную и затылочную области.
Данные изменения внешности, как и лишний вес, женщинам и девочкам с поликистозом яичников довольно трудно принять. Из-за этого у них довольно часто наблюдаются симптомы тревожного и депрессивного расстройства от умеренной до тяжёлой степени тяжести [1] .
Патогенез поликистоза яичников
Фолликулы яичника — это своеобразные биологические капсулы, содержащие яйцеклетки. Процессы их созревания и дальнейших преобразований регулируются многими гормонами. Ведущими регуляторами являются фолликулостимулирующие и лютеинизирующие гормоны, вырабатываемые гипофизом, — ФСГ и ЛГ.
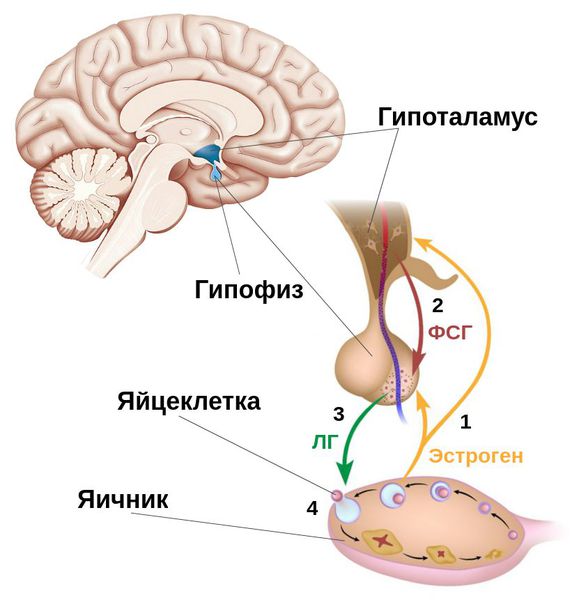
ФСГ регулирует рост и развитие фолликулов вместе со зреющими яйцеклетками, способствует образованию в фолликулах эстрадиола — женского полового гормона (вида эстрогенов), который формируется из тестостерона — мужского полового гормона. Чем больше размер фолликула, тем больше эстрогенов он вырабатывает [4] .
В норме в середине менструального цикла под воздействием накопившегося в фолликулах эстрадиола происходит максимальный выброс ФСГ вместе с резким повышением уровня ЛГ. Благодаря этим пикам самый крупный созревший (доминантный) фолликул разрывается и высвобождает яйцеклетку, потенциально готовую к оплодотворению. Этот процесс называется овуляцией . Для его адекватного запуска очень важны именно пиковые подъёмы ЛГ и ФСГ, а не длительное хроническое повышение этих гормонов [3] [4] [6] .
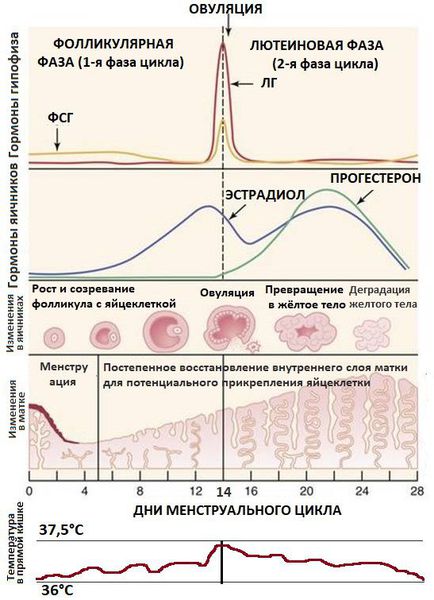
Под влиянием пика ЛГ запускается процесс превращения совулировавшего фолликула в жёлтое тело — временную эндокринную железу. Она вырабатывает прогестерон — гормон, необходимый для закрепления оплодотворённой яйцеклетки в полости матки. ЛГ также стимулирует образование в яичнике андрогенов — мужских половых гормонов.
Если оплодотворение яйцеклетки сперматозоидом не произошло, жёлтое тело постепенно уменьшается и снижает выработку прогестерона. В итоге это ведёт к началу менструации — отторжению внутреннего слоя матки (эндометрия), который не пригодился для прикрепления оплодотворённой яйцеклетки.
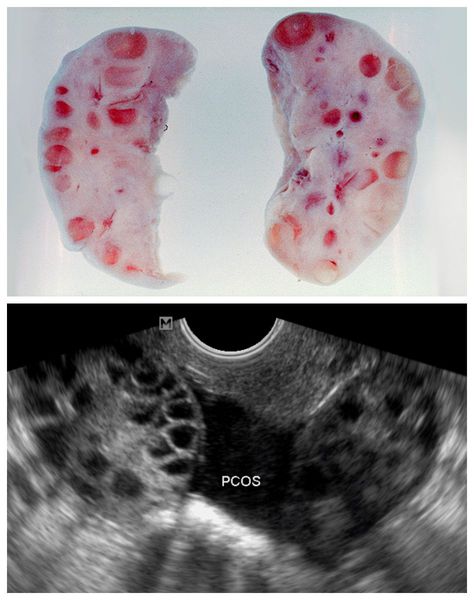
Одной из причин развития СПКЯ является генетически запрограммированная чрезмерная выработка ЛГ , происходящая раньше времени, при сохранении низконормальных уровней ФСГ. Повышенная концентрация ЛГ стимулирует чрезмерное образование мужских половых гормонов — тестостерона и андростендиона. Их избыток нарушает процессы развития фолликулов, приводит к их преждевременной деградации (перерождению в жёлтое тело) и образованию на их месте небольших фолликулярных кист , которые можно выявить во время УЗИ.
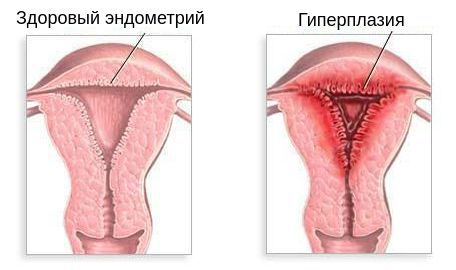
Отсутствие доминантного фолликула приводит к невозможности возникновения овуляции (следовательно, к бесплодию) и невозможности формирования жёлтого тела — источника выработки прогестерона. Поэтому во вторую фазу цикла в крови наблюдается низкий уровень прогестерона. Это, в свою очередь, является причиной отсутствия отторжения эндометр ия — прекращения менструации или длительной задержки её наступления. Отсутствие отторжения внутреннего слоя матки может привести к его чрезмерному разрастанию, т. е. гиперплазии эндометрия. Это нарушение является фактором риска развития рака.
Избыток андрогенов способен в некоторой степени превращаться в эстрогены (главным образом, не в эстрадиол, а в эстрон — другой женский половой гормон). Эстрон ещё больше стимулирует повышение ЛГ. Так замыкается и самоподдерживается этот патологический процесс.
В качестве другой причины развития и прогрессирования СПКЯ рассматривается генетически запрограммированные нарушения выработки и действия инсулина с формированием инсулинорезистентности — недостаточного ответа тканей на его действие.
Инсулин является гормоном, который регулирует обмен углеводов, а также жиров и белков. Он оказывает анаболическое (ростовое) действие на многие органы и ткани. Из-за снижения чувствительности тканей к нему эффект гормона становится недостаточным, что может сопровождаться повышением уровня глюкозы в крови. В попытке снизить уровень сахара увеличивается выработка инсулина, т. е. в крови выявляется избыток инсулина при несниженном уровне глюкозы.
Инсулин способен стимулировать рост клеток фолликулов, вырабатывающих андрогены. Кроме того, в печени избыток инсулина снижает выработку гормона глобулина (ГСПГ). В норме он связывает часть мужских половых гормонов, не давая им оказывать свою функцию. Уменьшение количества ГСПГ приводит к повышению в крови свободного тестостерона, что ещё более усиливает проявления гиперандрогении — акне, гирсутизм, алопецию и др. [10] .
Классификация и стадии развития поликистоза яичников
К основным критериям поликистоза яичников относят отсутствие овуляции или редкое её возникновение, гиперандрогению и поликистозные изменения яичников [2] . В зависимости от них СПКЯ классифицируют на следующие типы:
- классический тип — имеются все три критерия (встречается в 46 % случаев);
- овуляторный тип — овуляция сохранена, при этом присутствует только клиническая или лабораторная гиперандрогения с признаками поликистоза яичников на УЗ-снимке (встречается в 23 % случаев);
- неандрогенный тип — признаки гиперандрогении не наблюдаются, но при этом отсутствует овуляция и имеются УЗ-характеристики поликистоза яичников (встречается в 18 % случаев);
- ановуляторный тип — овуляция отсутствует, есть признаки гиперандрогении (встречается реже всего — в 13 % случаев) [6][11] .
В зависимости от выходящих на первый план жалоб и связанных с ними подходов к лечению выделяют три типа СПКЯ:
- метаболический тип, при котором преобладают нарушения обмена веществ (сахарный диабет 2-го типа, лишний вес, нарушение холестеринового обмена);
- гиперандрогенный тип, при котором на первый план выходят косметологические проблемы, связанные с избытком мужских половых гормонов (акне, повышенное оволосение и др.);
- репродуктивный тип, при котором основными жалобами являются проблемы зачатия и вынашивания ребёнка [11] .
Осложнения поликистоза яичников
СПКЯ приводит к следующим нарушениям:
- — поддающееся коррекции нарушение, которое сочетает в себе ожир ение с двумя или более критериями:
- повышение глюкозы крови ≥ 5,6 ммоль/л или наличие сахарного диабета 2-го типа;
- повышенное артериальное давление (≥ 130/85 мм рт. ст.) или наличие гипертонии ;
- уровень триглицеридов крови ≥ 1,70 ммоль/л;
- уровень холестерина ЛПВП крови (липопротеидов высокой плотности) < 1,3 ммоль/л или лечение препаратами для нормализации липидов крови. — диабет, возникающий во время беременности. — избыточное накопление жира в печени у лиц, не злоупотребляющих алкоголем, связанное с инсулинорезистентностью.
- Гипертоническая болезнь — стойкое повышение артериального давления. — спадение дыхательных путей с остановкой или ослаблением дыхания во сне. Приводит к развитию различных обменных и сосудистые нарушений. Проявляется наличием храпа, дневной сонливости, усталости, расстройствами настроения [1] .
- Заболевания сердечно-сосудистой системы: — отложение холестерина и других липидов в стенках артерий;
- ишемическая болезнь сердца — частичная или полная закупорка атеросклеротическими бляшками артерий, кровоснабжающих сердце; — некроз сердечной мышцы в связи с острым нарушением кровотока;
- инсульт — острое нарушение мозгового кровообращения и др. [10] .
- Повышение свёртываемости крови с образованием тромбов, которые могут закупорить просвет сосудов различных органов.
- Онкологическая отягощённость.
- Гиперплазия эндометрия — разрастание внутреннего слоя матки. При этом женщины с поликистозом яичников имеют повышенный риск развития рака эндометрия (в 2-6 раз), который часто возникает перед менопаузой [1][4][12] . , основным признаком которой является снижение настроения, самооценки и способности получать удовольствие.
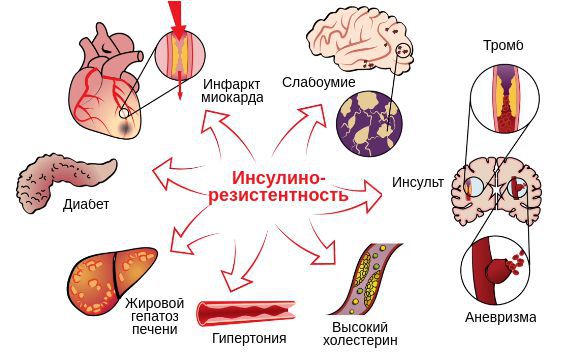
Основная причина большинства перечисленных осложнений — инсулинорезистентность, которая в случае СПКЯ имеется у 95 % женщин с ожирением или лишним весом, а также у 75 % женщин с нормальным весом [13] . Она лежит в основе развития предиабета, сахарного диабета 2-го типа, ожирения, гипертонии и гиперхолестеринемии , которые, в свою очередь, приводят к развитию сердечно-сосудистых заболеваний. Так, п ри наличии инсулинорезистентности предиабет, в конечном счёте, может развиться у половины, а сахарный диабет 2-го типа — у трети пациенток с поликистозом яичников [12] . Помимо прочего, инсулинорезистентность в случае СПКЯ рассматривается как малый пусковой механизм развития болезни Альцгеймера — старческого слабоумия [12] [14] .
Диагностика поликистоза яичников
1. Подтверждение овуляторной дисфункции — несозревание доминантного фолликула (ановуляция) или его нерегулярное созревание (олигоовуляция).
Основные методы определения овуляции или её отсутствия:
- Ультразвуковая фолликулометрия — наиболее точный метод [1] . При нерегулярном менструальном цикле УЗИ малого таза выполняется, начиная с 7-9 дня цикла, несколько раз с интервалом в 2-3 дня для отслеживания роста доминантного фолликула (до 18-20 мм). О наличии нарушения свидетельствует отсутствие овуляции в двух циклах из трёх [5] .
- Аптечные тесты на овуляцию — определяют пик выброса лютеинизирующего гормона, попадающего в мочу.
Подтвердить факт овуляции помогает оценка уровня прогестерона в середине лютеиновой (второй) фазы менструального цикла (как правило, эта фаза соответствует 20-24-му дню от начала месячных). При уровне прогестерона ниже 3-4 нг/мл цикл считается ановуляторным, т. е. овуляция не происходит [1] [5] [6] .
2. Оценка клинических проявлений гиперандрогении — избытка мужских половых гормонов.
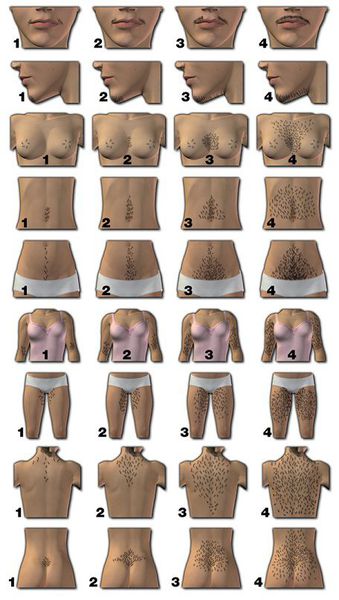
Степень оволосения измеряется по шкале Ферримана — Галлвея [4] [6] [7] . В зависимости от площади волосяного покрова каждая из девяти областей тела оценивается в 0-4 балла. Суммарное значение ≥ 4-6 баллов указывает на наличие гирсутизма (при этом нужно учитывать национальные особенности) [1] [5] . Тяжесть гирсутизма не всегда зависит от степени повышения уровня мужских половых гормонов.
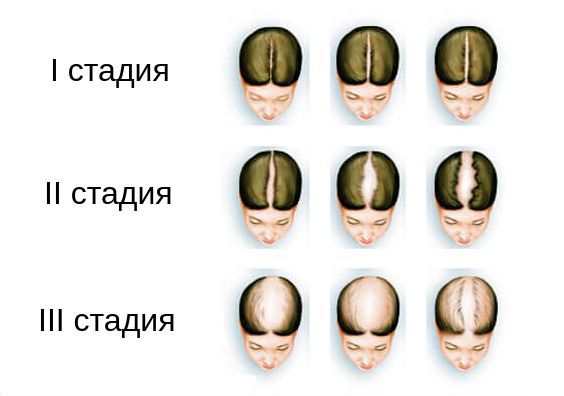
Степень алопеции, связанной с избытком андрогенов, рекомендуется оценивать по шкале Людвига. Согласно ей, выделяют три стадии алопеции:
- I стадия — заметное истончение волос на макушке;
- II стадия — выраженное выпадение волос на макушке;
- III стадия — полное облысение в районе макушки [6][8] .
Оценка выраженности алопеции, как и акне, не проводится в подростковом возрасте, так как они являются распространённой проблемой данного периода [1] [6] .
Для оценки веса необходимо:
- вычислить индекс массы тела (ИМТ) по формуле: ИМТ = вес (кг) : рост 2 (м);
- измерить объём талии [5] .
В норме ИМТ находится в пределах 18,5-24,9. ИМТ 25,0-29,9 указывает на избыточный вес, ИМТ выше 30 — на ожирение.
Нормальный объём талии не должен превышать 88 см. По более жёстким критериям Международной Федерации диабета, этот показатель должен быть не более 80 см [9] .
3. Лабораторная диагностика избытка мужских половых гормонов:
- Анализ крови на общий тестостерон и ГСПГ — гормона, связывающего половые гормоны. Проводится на 2-5 день от начала месячных для расчёта уровня свободного тестостерона и индекса свободных андрогенов.
- Определение уровня андростендиона и дегидроэпиандростерона сульфата (ДЭА-С, DHEAS) — показа тогда, когда уровень общего и свободного тестостерона не повышен [1] .
Уровень половых гормонов у женщин, принимающих комбинированные оральные контрацептивы, необходимо оценивать не раньше чем через три месяца после их отмены.
При обследовании пациентки с гиперандрогенией необходимо исключить другие причинные заболевания: синдром и болезнь Кушинга, врождённую дисфункцию коры надпочечников, андроген-продуцирующую опухоль, гиперпролактинемию, преждевременную менопаузу, акромегалию и лекарственные причины (приём анаболических стероидов, даназола, диазоксида, фенитоина, фенотиазинов, прогестинов, вальпроевой кислоты и др.) [4] .
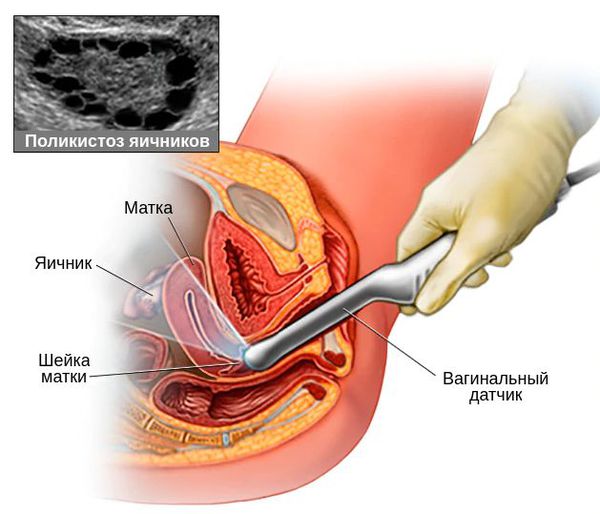
4. Подтверждение поликистоза яичников на УЗИ.
Данное исследование целесообразно проводить на 3-5 день от начала месячных, предпочтительно влагалищным датчиком. При аменорее УЗИ выполняется либо в любое время, либо на 3-5 день после менструации, вызванной препаратами прогестерона [5] .
Иногда, особенно у подростков, наблюдается УЗ-картина мультифолликулярности. Однако это не свидетельствует о наличии СПКЯ, поскольку у пациентки нет гормональных и овуляторных нарушений. Поэтому у девочек, не достигших половой зрелости (когда после первой менструации прошло менее 8 лет), для диагностики используют только два критерия — гиперандрогению и нарушение овуляции.
Для подтверждения поликистоза яичников на УЗИ существуют чёткие критерии:
- увеличение объёма яичников ≥ 10 мл при условии отсутствия кисты, жёлтого тела и доминантного фолликула (нормальный размер яичника — 4-7 мл);
- наличие в яичнике 20 фолликулов размером 2-9 мм и более в объёме яичника (при условии расчёта его объёма, что абсолютным большинством УЗИ-специалистов пока не делается) [1] .
На момент постановки диагноза поликистозные изменения в яичниках могут отсутствовать, но это не исключает их формирования кист в дальнейшем. На это указывает тот факт, что ановуляторный тип СПКЯ, свойственный большинству девочек-подростков, является источником формирования СПКЯ у женщин [25] .
5. Диагностическая лапароскопия — хирургическая операция с выполнением небольших разрезов. Позволяет врачу с помощью введённого в малый таз прибора — лапароскопа — своими глазами увидеть состояние органов малого таза, в частности яичников.
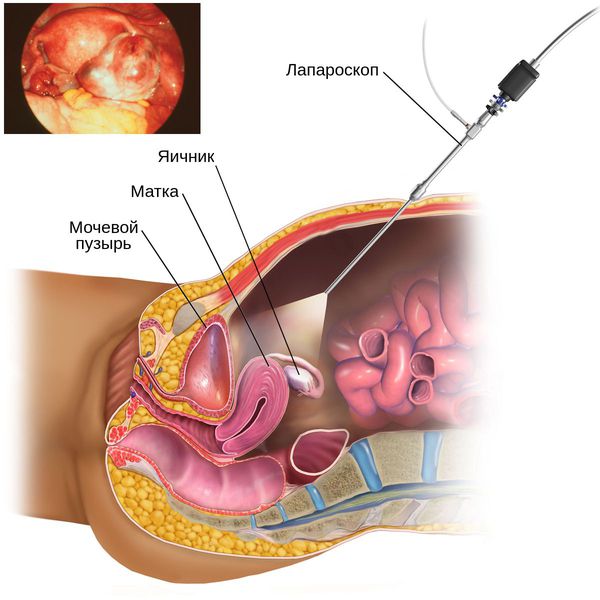
6. Диагностика метаболического синдрома:
- измерение ИМТ или окружности талии;
- измерение артериального давления;
- анализ уровня глюкозы плазмы натощак, пероральный тест на толерантность к глюкозе, уровень гликированного гемоглобина (HbA1c) — эти показатели рекомендуется оценивать у всех женщин с уже диагностированным поликистозом яичников, а затем — одни раз в 1-3 года в зависимости от наличия других факторов риска развития сахарного диабета 2-го типа;
- оценка показателей липидограммы — анализ крови на холестерин, триглицериды, липопротеины низкой и высокой плотности.
7. Другие лабораторные нарушения, которые встречаются при СПКЯ (но не являются критериями для постановки этого диагноза):
- соотношение гормонов ЛГ / ФСГ > 2,5 — встречается более чем в 60 % случаев (проверяется на 2-5 д ень от начала месячных);
- повышение уровня 17-ОН-прогестерона до 7,5 нмоль/л — более чем в 50 % случаев (проверяется на 2-5 день от начала месячных);
- снижение уровня ГСПГ — в 50 % случаев (проверяется на 2-5 день от начала месячных) [5] ;
- повышение уровня инсулина натощак (>13 мкЕд/мл) — более чем в 30 % случаев;
- повышение уровня общего холестерина и холестерина ЛПНП — боле чем в 30 % случаев;
- повышение уровня пролактина — встречается у 10-30 % пациенток [4] ;
- уровень антимюллерова гормона > 4,5 нг/мл;
- увеличение индекса инсулинорезистентности HOMA — IR — оценивают по уровню глюкозы плазмы крови и инсулина натощак. И хотя резистентность к инсулину признана ключевой характеристикой СПКЯ, в настоящее время специалисты не рекомендуют исследовать данный индекс в обычной клинической практике [1][5] .
8. Биопсия эндометрия показана женщинам с ациклическими кровотечениями.
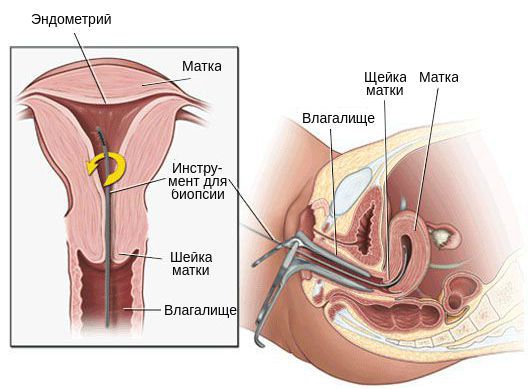
Лечение поликистоза яичников
Лечение СПКЯ проводится индивидуально в каждом отдельном случае. Выбор тактики зависит от возраста, предъявляемых жалоб, выраженности симптомов и их сочетания, репродуктивных планов женщины, риска развития сердечно-сосудистых заболеваний.
В целом лечение поликистоза яичников комплексное. Оно включает в себя:
- снижение массы тела и коррекцию метаболических нарушений;
- лечение бесплодия;
- лечение кожных проявлений гиперандрогении — повышенное оволосение (гирсутизм) и аллопеции;
- восстановление и нормализация менструального цикла;
- улучшение психологического состояния.
Снижение избыточного веса и коррекция метаболических расстройств
В первую очередь необходимо изменить образ жизни:
- Отказаться от курения, нормализовать режим сна.
- В случае повышенного ИМТ снизить суточную калорийность рациона до 1200-1500 ккал/сутки. При этом пока не доказано преимущество какой-либо определённой диеты.
- Подросткам рекомендуется интенсивная физическая активность не менее 60 минут в день, женщинам 18-64 лет — не менее 150 минут в неделю (ходьба или езда на велосипеде, домашние дела, игры, занятия спортом и т. п.). Занятия для укрепления основных групп мышц нужно выполнять не реже двух дней в неделю. Оптимально ежедневное прохождение не менее 10000 шагов, включая ежедневные занятия и 30-минутную интенсивную физнагрузку [1] . С этой целью будет полезным использование фитнес-браслета.
Также важно скорректировать ожирение . Если вес снижается меньше чем по 5% в течение трёх месяцев на фоне изменения образа жизни, то назначается лекарственная терапия ожирения. Применяемыми на сегодняшний день препаратами являются:
- — блокирует расщепление и дальнейшее всасывание жиров в кишечнике; — воздействует на центральную нервную систему, ускоряет чувство насыщения после приёма пищи и увеличивает энерготраты; — эффективный препарат для подкожного введения, обладает сахароснижающим действием без риска его чрезмерного снижения, способен улучшить показатели липидов крови и умеренно снизить повышенное артериальное давление. Препарат обладает естественным для организма механизмом регуляции аппетита и потребления пищи, предотвращает развитие сердечно-сосудистых заболеваний [16] .
Для снижения веса у женщин с поликистозом яичников и ожирением можно выполнить хирургическое изменение желудка и/или ки шечника [1] . Сегодня бариатрическая хирургия считается самым эффективным методом лечения ожирения [15] .
Такое сахароснижающее средство, как метформин , может быть назначено подросткам с СПКЯ, взрослым женщинам с ИМТ ≥ 25 кг/м 2 , пациенткам с высоким риском развития предиабета и сахарного диабета 2-го типа [1] .
Лечение бесплодия
В первую очередь для лечения бесплодия рекомендуют следующие препараты:
- — не позволяет андрогенам превращаться в эстрогены, приводя к снижению уровня эстрогенов, компенсаторному повышению ФСГ с последующим развитием и созреванием доминантного фолликула.
- Кломифен цитрат — стимулирует выработку ФСГ и ЛГ, вызывая созревание доминантного фолликула. — делает ткани более чувствительными к инсулину, уменьшающая инсулинорезистентность — ключевой момент в развитии СПКЯ. Может использоваться как самостоятельный препарат для стимуляции овуляции у пациенток с поликистозом яичников, ожирением или нормальным весом, а также в качестве дополнения к кломифен цитрату при недостаточной эффективности последнего [17] .
- Гонадотропины — препараты гормонов, имитирующие натураль ные пики ЛГ и ФСГ, необходимые для окончательного созревания фолликулов и овуляции [18] . К ним относятся:
- ФСГ, ЛГ и их комбинация — человеческие (полученные путём специальной очистки мочи женщин в период менопаузы) или рекомбинантные (синтезируются специальными клетками-продуцентами, в которые встроены ДНК гормона);
- мочевой или рекомбинантный ХГЧ (хорионический гонадотропин человека) — гормон беременности, схожий по строению с ЛГ, способный стимулировать овуляцию [1] .
Го надотропины могут применяться совместно с метформином, но только после исключения патологии матки, маточных труб и мужского бесплодия [1] . Лечение является дорогостоящим.
В процессе стимулирования овуляции должен обязательно проводиться УЗИ-мониторинг состояния эндометрия и созревания фолликулов (безопасно наличие менее трёх зрелых фолликулов), наблюдение акушера-гинеколога и гормональный контроль. Это необходимо для исключения развития возможных осложнений:
- синдрома гиперстимуляции яичников — чрезмерной реакции организма, при котором увеличивается размер яичников из-за их выраженного отёка и множественных кист;
- многоплодной беременности и др. [1][18] .
Во вторую очередь рекомендуются следующие методы лечения:
- Консервативное лечение гонадотропинами у женщин, не ответивших на терапию кломифен цитратом в сочетании с метформином.
- Лапароскопические операции на яичниках — проводятся при отсутствии эффекта от лекарственной терапии [19] . К ним относятся дриллинг и клиновидная резекция яичников.
Дриллинг яичников («продырявливание») — лапароскопическое разрушение поликистозных образований. Приводит к восстановлению овуляции за счёт механического разрушения утолщённой оболочки яичника, мешающей яйцеклетке выходить из фолликула. Тем самым дриллинг способствует:
- уменьшению количества андрогенов и увеличению выработки ФСГ;
- снижению уровня антимюллерова гормона, избытки которого нарушают нормальное созревание доминантного фолликула;
- улучшению кровоснабжения яичников и доставки с кровью ФСГ и ЛГ, необходимых для овуляции [19] .
Дриллинг может являться основным методом лечения при наличии спаек между органами малого таза, непроходимости маточных труб и других патологиях.
- диатермокаутеризация — создание насечек на яичниках при помощи нагрева электродом, введённым через небольшие отверстия в области бикини и пупка;
- электрокаутеризация — формирование отверстий глубиной 3-15 мм при помощи высокотемпературного нагрева электродом;
- лазерная вапоризация — испарение ткани под действием лазера.
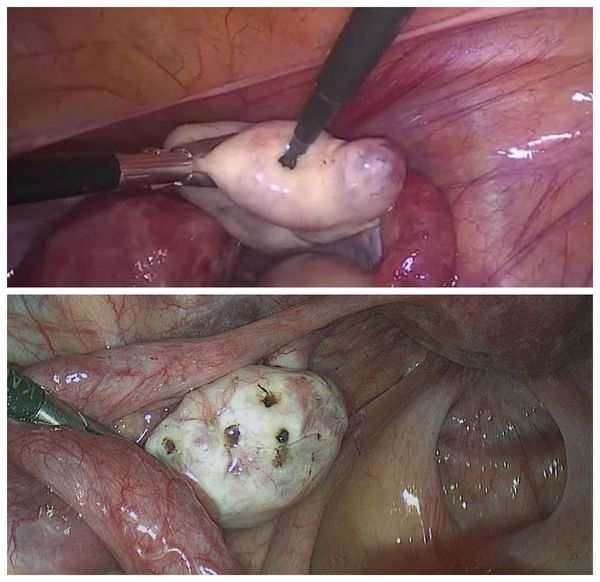
Клиновидная резекция яичника сегодня практически не применяется в связи с опасностью развития спаек, трубного бесплодия и снижения овариального резерва — количества фолликул с предшественниками яйцеклеток. Лапароскопический дриллинг имеет более низкий риск снижения овариального резерва и функции яичников [1] [19] .
В третью очередь , если и после операции долгожданная беременность в течение года не наступила, рекомендуются вспомогательные репродуктивные технологии:
- ЭКО — экстракорпоральное оплодотворение, т. е. «оплодотворение в пробирке». Для начала проводится суперовуляция — стимулируется созревание большого количества фолликулов с яйцеклетками. Затем выполняется пункция фолликулов с забором яйцеклеток, после чего их помещают в пробирки и вводят туда по 100 000 сперматозоидов. В результате успешного оплодотворения эмбрион переносят в полость матки для дальнейшего развития беременности.
- ЭКО в сочетании с ИКСИ — интрацитоплазматической инъекцией сперматозоидов. Отличается от обычного ЭКО тем, что внутрь яйцеклетки вводится только один сперматозоид. Данный способ оплодотворения проводится тогда, когда у партнёра выявлено отсутствие сперматозоидов в сперме ( азооспермия ) или резкое снижение оплодотворяющей способности спермы. При этом забор спермы производится естественным путём или с помощью пункции яичка и его придатков [1][6] .
Гонадотропины в случае ЭКО часто применяют совместно с аналогами гонадотропин-рилизинг гормона — гормона гипоталамуса, регулирующего выработку ФСГ и ЛГ гипофизом. При этом дополнительное применение метформина может снизить риск возникновения синдрома гиперстимуляции яичников и увеличить шансы наступления беременности [1] [26] .
Перед стимуляцией овуляции в программе ЭКО (с антагонистом гонадотропин-рилизинг гормона) или в естественном цикле необходимо увеличить частоту наступления беременности. Для этого целесообразнее применять прогестагены [22] .
Лечение гирсутизма и алопеции
Если поликистоз яичников не связан с бесплодием, в первую очередь назначают комбинированные оральные контрацептивы (КОК). Они содержат минимальные дозы этинилэстрадиола (20-30 мкг) или натуральные эстрогены (например клайра ).
Пока не доказано какое-либо преимущество одного вида КОК перед другими, в т. ч. при лечении гирсутизма. Однако КОК, содержащие 35 мкг этинилэстрадиола и ципротерон ацетат, которые раньше активно назначали на начальных этапах лечения СПКЯ ( диане-35 , хлое , модэлль пьюр ), сейчас использовать в качестве препаратов первой линии не рекомендуется [1] .
При назначении КОК оцениваются противопоказания и ограничения, согласно рекомендациям Всемирной организации здравоохранения. При этом учитывается возраст женщины, факт табакокурения , наличие поверхностных и глубоких венозных нарушений, метаболических патологий, сердечно-сосудистых заболеваний, мутаций в свёртывающей системе крови и др. [20] .
Цикл роста волос на коже головы длится 2-6 лет, а на коже тела — 3-6 месяцев. Мужские половые гормоны продлевают цикл роста волос на теле и сокращает его у волос кожи головы [4] [6] . Поэтому результат терапии будет заметен не раньше, чем через 6-12 месяцев. Если в течение этого срока лечения КОК и применения косметологических процедур (фотоэпиляции) проявления гирсутизма не уменьшились, то в терапию можно добавить антиандрогены — препараты, направленные на снижение уровня или активности андрогенов в организме. К таким препаратам относятся:
- ;
- ципротерон ацетат; ; — не рекомендован для лечения гирсутизма в связи с его токсическим влиянием на печень [5] .
В сочетании с КОК антиандрогены применяются для лечения андрогенной алопеции у пациенток с поликистозом яичников. Их можно назначать в случае непереносимости КОК или наличии противопоказаний к ним [1] . На фоне лечения антиандрогенами рекомендуется использовать эффективные методы контрацепции, поскольку беременность мужским плодом может привести к нарушению его гормонального развития.
Также в литературе обсуждается эффективность лечения СПКЯ инозитолом (в любой форме) [1] [21] .
Восстановление и нормализация менструального цикла
Восстановить регулярность менструального цикла у пациенток без гиперандрогении, не планирующих беременность и не нуждающихся в контрацепции, рекомендуется лечение прогестинами. Например, во вторую фазу цикла применяют препараты прогестерона — дюфастон , утрожестан , гель крайнон [21] .
Улучшение психологического состояния
- психологическая терапия;
- косметологическое лечение акне под наблюдением дерматокосметолога;
- при необходимости применяются антидепрессанты для лечения депрессивного расстройства или анксиолитики для снятия тревоги и страха. При этом необходимо подобрать средство, оказывающее минимальное влияние на массу тела [1] .
Прогноз. Профилактика
Поскольку поли кистоз яичников является хроническим заболеванием, рецидив клинических проявлений возможен даже после успешной беременности и родов [27] . Поэтому важно соблюдать меры профилактики:
Источник https://clinic-a-plus.ru/articles/ginekologiya/14739-prichiny-uvelicheniya-yaichnika-u-zhenschin.html
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_gynaecology/ovarian-pregnancy
Источник https://probolezny.ru/polikistoz-yaichnikov/